Гнойный и неуточненный средний отит
Гнойный и неуточненный средний отит
Включен: с мирингитом
Для указания перфорированной барабанной перепонки используйте дополнительный код (H72.-)
Острый гнойный средний отит
Хронический туботимпанальный гнойный средний отит
Доброкачественный хронический гнойный средний отит
Хроническая туботимпанальная болезнь [мезотимпанит]
Хронический эпитимпано-антральный гнойный средний отит
Хроническая эпитимпано-антральная болезнь [эпитимпанит]
Другие хронические гнойные средние отиты
Хронический гнойный средний отит БДУ
Гнойный средний отит неуточненный
Гнойный средний отит БДУ
Средний отит неуточненный
Поиск по тексту МКБ-10
Поиск по коду МКБ-10
Классы заболеваний МКБ-10
скрыть всё | раскрыть всё
Международная статистическая классификация болезней и проблем, связанных со здоровьем.
С изменениями и дополнениями, опубликованными ВОЗ в 1996-2017 гг.
Гнойный и неуточненный средний отит (H66)
Включен: с мирингитом
Для указания перфорированной барабанной перепонки используйте дополнительный код (H72.-)
Доброкачественный хронический гнойный средний отит
Хроническая туботимпанальная болезнь [мезотимпанит]
Хроническая эпитимпано-антральная болезнь [эпитимпанит]
Хронический гнойный средний отит БДУ
Гнойный средний отит БДУ
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2017 2018 году.
С изменениями и дополнениями ВОЗ 1990-2018 гг.
Обработка и перевод изменений © mkb-10.com
Что такое гнойный отит?
Гнойный отит — не только неприятное заболевание, но еще и очень опасное. Особенно тяжело он проходит у детей. Если болезнь не начать лечить вовремя, то речь может идти как о потере слуха, так и о летальном исходе от менингита. Как понять, что у вас гнойный отит? Симптомы этого заболевания перепутать нельзя, особенно когда болезнь находится на начальной или второй стадии.
Чтобы понять, что такое гнойный отит, нужно обратить внимание на три стадии протекания болезни. Стартует недуг с попадания инфекции в область среднего уха. На этом этапе начинается воспаление органа слуха, и из него появляются выделения. На второй стадии возникает перфорация барабанной перепонки, и выделения становятся гнойными, эту стадию принято называть перфоративный отит. На последней стадии воспаление снижается, количество гнойных выделений сокращается или пропадает вовсе. Поэтому лечение важно начать вовремя, на начальной стадии.
Гнойный отит: причины возникновения
Факторы, наличие которых может способствовать появлению гнойного отита:
- сниженный иммунитет;
- воспаление в носоглотке (гайморит или ринит);
- несоблюдение гигиены ушей или неправильное ее проведение;
- аденоиды;
- любая вирусная инфекция.
 Инфекция может попасть в область среднего уха разными путями:
Инфекция может попасть в область среднего уха разными путями:
- Воспалительные процессы. Самое частое попадание инфекции происходит по слуховой трубе из-за недугов воспалительного плана.
- Травма органа слуха. Чуть реже инфекция попадает в зону среднего уха через травму, когда повреждается сосцевидный отросток или сама барабанная перепонка.
- Гематогенный путь заражения — самый редкий случай, при котором инфекция попадает в область среднего уха вместе с кровью при прогрессировании следующих болезней: скарлатины, тифа, гриппа, туберкулеза, кори.
Чаще всего от отита страдают именно дети, а все потому, что анатомия детских ушек особенная. Слуховая труба у грудничков более короткая и в то же время более широкая, чем у взрослых. Немаловажно и ее расположение — более горизонтальное с малым вертикальным уклоном.
Из-за этого весь секрет из носоглотки свободно попадает в открытую слуховую трубу. А значит ничто не мешает патогенной флоре попасть в среднее ухо. Чем взрослее становится малыш, тем меньше у него шансов заболеть гнойным отитом.
Важно! Даже небольшое воспаление в среднем ухе у грудного ребенка, может, спровоцировать закрытие малого слухового просвета, что снижает слух малыша, и осложняет недуг. А это провоцирует двусторонний гнойный отит.
Симптоматика
Признаки гнойного отита на первых стадиях можно смело назвать выраженными. Начинается все с сильной боли, которую невозможно терпеть. Причем она становится сильнее вечером или ночью. Болевой синдром — острый, колющий, нередко отдающий в висок или затылок.
Основными симптомами заболевания являются: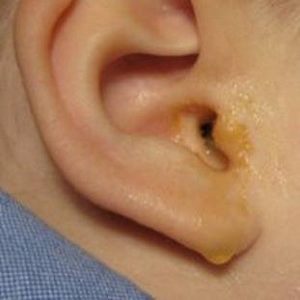
- гнойное истечение из уха, иногда с кровяными прожилками;
- ухудшенный слух;
- головные боли;
- ушная раковина отечная и покрасневшая;
- головокружения;
- ощущение шума в ушах;
- на шее увеличиваются лимфатические узлы;
- жар;
- слабость.
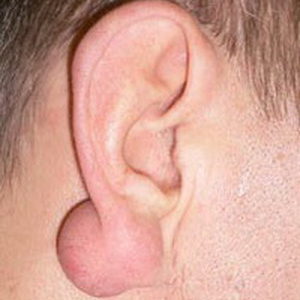
На фото вы можете видеть, как выглядит гнойный отит уха у ребенка на второй стадии развития болезни.
Важно! Такая симптоматика проявляется в основном в течение первой недели болезни, в дальнейшем клиническая картина, может быть, разной в зависимости от многих факторов: своевременность лечения, его правильность, индивидуальная реакция на лекарственные препараты и т. п.
В первый день приема антибактериальных препаратов и грамотного лечения, улучшение наступает очень быстро. А если игнорировать эти симптомы, то последствия могут быть довольно опасными и перейти в хроническую форму, где потеря слуха — дело времени.
Виды гнойного отита
В зависимости от разновидности, заболевание требует тщательного изучения и соответствующего лечения. Согласно степени течения, врачи разделяют гнойный отит уха на два основных вида:
Острый гнойный отит
Начало развития острой гнойной формы недуга начинается после того, как патогенная флора попала в среднее ухо. Чаще всего заболевание возникает на фоне патологий носоглотки или болезней верхних дыхательных путей. Код по МКБ 10 — острый гнойный средний отит (Н66.0).
Этот вид заболевания протекает в две стадии:
- Катаральная стадия является стартом воспаления в органе и сопровождается накоплением экссудата. Именно на ней появляется резкая боль и снижается слух. Без применения антибактериальных препаратов и физиотерапии выздоровления тут не добиться.
- Гнойная стадия диагностируется, когда к врачу обратились несвоевременно, а значит и антибиотик, и лекарства не начали свою работу. Экссудат становится гнойным и начинает активно вытекать из уха. При этом боль уходит, как и другие симптомы, ведь воспаление также немного стихает. Чуть позже и гнойные выделения прекращаются, но слух не становится лучше, а даже немного портится.
Хронический отит
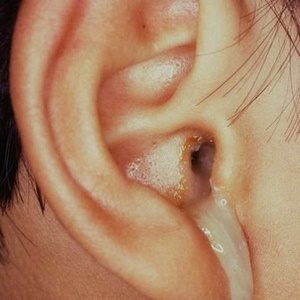 При этом виде заболевания воспалена вся область среднего уха.
При этом виде заболевания воспалена вся область среднего уха.
Отличительной чертой является резервирующий гнойный экссудат, который постоянно вытекает из ушной раковины, как видно на фото.
Гнойный отит в хронической форме всегда сопровождается стойкой перфорацией барабанной перепонки, а также стремительным снижением слуха.
Появление хронического вида недуга — это следствие игнорирования симптомов и отсутствие лечения или неправильно подобранное лечение, которое чаще всего проводилось без обращения к врачу.
Важно! Иногда хронический отит может появиться на фоне осложненного протекания любого ЛОР-заболевания или аномалии в развитии органов слуха.
Начало этого недуга обычно кроется в детстве, и спровоцировать его может:
Многих интересует заразен ли отит? Гнойный отит с этиологией стафилококка является инфекционным, а следовательно заразным. Чаще всего заражение происходит путем бытового контакта при несоблюдении больным личной гигиены, либо при тесном личном контакте.
Классификация гнойного отита в хронической форме с кодами по МКБ 10:
- средний отит туботимпальной формы (Н66.1), означающий, что на барабанной перепонке имеется перфорация, истекающая гноем;
- средний эпитимпально-антральный отит (Н66.2), поражающий не только барабанную перепонку, но и слуховые косточки.
Осложнения
Что будет если игнорировать гнойный отит? Последствия будут весьма неприятными и даже опасными для жизни:
- потеря организмом слуховой функции в полном или частичном объеме;
- переход болезни в хроническое течение;
- разрыв барабанной перепонки;
- переход инфекции на кости черепной коробки;
- холестеатома уха;
- менингит.
Все осложнения являются потенциально опасными для нормального функционирования организма человека. Именно поэтому при появлении любого из симптомов, нужно срочно обратиться в поликлинику, чтобы квалифицированный ЛОР-врач назначил грамотное и индивидуальное лечение.
Этот недуг не зря относится к серьезным заболеваниям отоларингологического плана. И если не будет своевременного и адекватного лечения, то это не только нанесет серьезный вред вашему здоровью, но и может закончится летальным исходом.
Отит мкб 10
В поисках нужной информации относительно интересующего заболевания, человек сталкивается с такой аббревиатурой, как «МКБ 10». Что же она означает? МКБ расшифровывается как Международная классификация болезней, в которой описывается кодировка каждого заболевания. Число 10 свидетельствует о том, что данный справочник был утвержден согласно нормативному акту десятого пересмотра в конце девяностых годов минувшего столетия. Каждые 5-10 лет справочник пересматривается, вносятся коррективы.
Среди ушных патологий наиболее распространенной является отит. Согласно справочнику МКБ 10, он относится к заболеваниям уха и сосцевидного отростка.

Код по МКБ 10
Каждое заболевание, включая отит, у детей и взрослых имеет свою шифровку, состоящую из больших букв латинского алфавита и цифр. Все группы разделены на несколько подгрупп, а те, в свою очередь, делятся на разделы. За основу берется то, какая часть органа поражена, что послужило источником заболевания, в какой форме оно протекает.
Отит – воспалительное заболевание, вовлекающее в процесс отделы слухового аппарата человека. Возникает вследствие попадания в ухо вирусов и бактерий, с дальнейшим развитием патологии.
Способствующими факторами к появлению отита являются ослабленный иммунитет, наличие очагов воспаления в носоглотке, недоразвитость евстахиевой трубы у ребенка. Код по МКБ 10 составляется для ушных патологий по нескольким критериям:
- место локализации процесса (наружное, среднее, внутреннее ухо);
- эпидемиология (тип возбудителя, спровоцировавший патологию);
- в какой форме протекает (острый, хронический);
- характер экссудата (гнойный, серозный, катаральный, геморрагический).
Болезни наружного уха Н60 – Н62
Отит наружного отдела (Н 60) – заболевание, поражающее раковину, хрящ, слуховой проход. Основными симптомами при данном состоянии будут раздражение, отек тканей, выделения гнойного либо серозного характера из больного органа.
Наиболее распространенной причиной возникновения заболеваний наружного уха является попадание бактериальной инфекции. Способствующими факторами к развитию патологии служат:
Отиту с наружной локализацией подвержены все группы населения, не зависимо от возрастной принадлежности. Но все же, чаще заболевание диагностируется у детей и стариков. Причиной тому служит ослабленность защитных функций организма.
Н60, согласно МКБ 10, делится на следующие подгруппы:
- Н60.0 – Абсцессы. Характеризуется фурункулезом наружного слухового прохода и раковины, карбункулами, нарывом после травматизации. Для этого состояния типичны отечность, покраснение, боль пульсирующего характера, наличие гнойного экссудата в очаге воспаления.
- Н60.1 – Жировики (атеромы).
- Н60.2 – Злокачественная форма. Для этой группы острые симптоматические проявления не типичны, она протекает вяло. В процесс может быть вовлечена кость, надкостница, хрящ. В группу риска попадают люди, перенесшие курс химиотерапии, имеющие в анамнезе диабет, ВИЧ инфицированные.
- Н60.3 – Другие инфекционные формы. По МКБ сюда включены диффузное и геморрагическое поражение наружного уха, заболевание под названием «Ухо пловца» — патология, которую провоцирует постоянное воздействием влаги на орган.
- Н60.4 – Холеастома (кератоз). Выраженных симптомов это заболевание не имеет, пациент долгое время может не знать о его существовании. Характеризуется срастанием эпидермиса слухового прохода с тканями барабанной перепонки с последующим образованием опухолевидного образования, в котором накапливается кератин.
- Н60.5 – Острый наружный отит неинфекционного происхождения. В свою очередь, подгруппа делится на разделы, зависимо от происхождения:
- химический – возникает из-за воздействия агрессивных компонентов, таких как кислота, щелочь;
- реактивный – сопровождается молниеносным развитием отечности;
- актиничный;
- контактный – возникает после контакта с потенциальным аллергеном;
- экзематозный – характеризуется наличием типичных для экземы высыпаний;
- БДУ.
- Н60.8 – Другие формы наружного отита БДУ.
- Н60.9 – Воспаление без уточненной этиологии.
Согласно МКБ 10 под кодировкой Н61 зашифрованы заболевания наружной части слухового аппарата, не связанные с воспалительными процессами. Сюда относится деформация раковины, серная пробка, стеноз и эквостоз слухового канала, другие, неуточненные патологии.
Код Н62 по МКБ 10 включает наружные отиты, спровоцированные системными патологиями инфекционного характера. Воспаление могут спровоцировать опоясывающий лишай, герпес, микоз, кандидоз, импетиго.

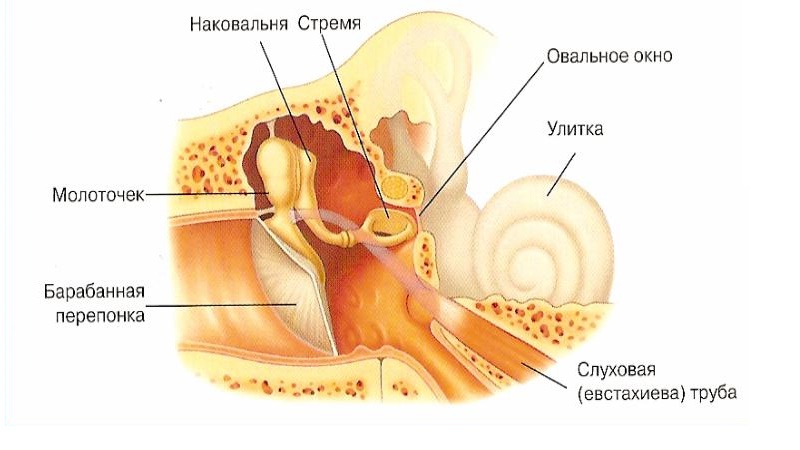
Средний отит Н65 – Н66
Средний отит – патология, в большинстве случаев спровоцированная инфекционными возбудителями. Часто воспаление в этом отделе возникает из-за попадания в организм вирусов. Проникая на слизистые носоглотки, они быстро размножаются, проникают в кровяное русло, с которым разносится по всему организму, включая и ушной аппарат. Попасть возбудитель также может непосредственно из очагов в носоглотке и придаточных пазухах через евстахиеву трубу. Особо подвержены такому способу передачи дети первых лет жизни, у которых труба короткая и широкая.
По МКБ 10 отит среднего отдела делится на катаральный и гнойный.
Негнойный средний отит Н65
Данная патология характеризуется воспалением среднего отдела ушного аппарата, включая барабанную перепонку. Первопричиной служат вирусы с последующим присоединением бактериальной инфекции. Эту форму течения называют катаральной, при ней отсутствуют выделения гнойного характера.
Провоцирующими факторами к развитию среднего отита в большинстве случаев служат патологии носоглотки, такие как гайморит, тонзиллит, аденоидит, искривление перегородки носа, ринит. Пациенты с этой патологией изъявляют следующие жалобы:
- Выраженный болевой синдром разного характера. Боль бывает острой, ноющей, пульсирующей, стреляющей, распирающей.
- Ощущение заложенности уха, посторонние шумы.
- Снижение остроты слуха.
- Нарушение звуковосприятия собственного голоса.
- Чувство переливания воды внутри органа.
Существует три формы течение среднего негнойного отита, по которым также разделяют патологии в МКБ 10:
- острая, длится до трех недель;
- подострая, проявляет себя в течение двух месяцев;
- хроническая, появляется при несвоевременном оказании помощи либо неправильно подобранной терапии, избавиться от этой формы невозможно.
Негнойный средний отит по МКБ 10 кодируется как Н65, делится на такие подгруппы:
- Н65.0 – острый средний отит с серозным отделяемым;
- Н65.1 – прочие негнойные поражения среднего отдела;
- Н65.2 – хронический серозный отит;
- Н65.3 – слизистый средний отит (хронический);
- Н65.4 – иные негнойные хронические отиты;
- Н65.9 – отит неуточненной этиологии.

Гнойный средний отит Н66
Эта форма заболевания характеризуется наличием гнойных масс в ухе. Патология часто сопровождается разрывом барабанной перепонки. Гнойный процесс опасен осложнениями, включая менингит, абсцессы мозга, сепсис, полная потеря слуха.
Согласно классификаторов МКБ 10, Н66 делиться на следующие разделы:
- Н66.0 – острый гнойный отит среднего уха;
- Н66.1 – отит, сопровождающийся разрывом барабанной перепонки;
- Н66.2 – хронический эпитимпано – антральный гнойный средний отит, сопровождающийся разрушением слуховых косточек;
- Н66.3 – иной хронический гнойный отит;
- Н66.4 – гнойный средний отит неуточненной этиологии;
- Н66.9 – отит БДУ.

Перфорация барабанной перепонки Н72
Разрыв барабанной перепонки, согласно МКБ 10 имеет код Н72. Зависимо от локализации перфорации, группа делится на несколько разделов.
Послужить первопричиной такого состояния может воспалительный процесс в среднем ухе, вследствие которого образуется большое количество жидкости. Она давит на перепонку, происходит ее разрыв.
Перфорация также может появиться из-за травмы. В этом случае за разрывом последует воспаление среднего уха.
Заключение
С появлением справочника МКБ, ведение аналитики и статистики по заболеваемости и частоте рецидивов значительно упростилось. Все данные берутся из отчетов работников лечебно-профилактических учреждений. В одном коде МКБ 10 шифруется тип заболевания, его форма, какая система либо орган поражен.
Хронический гнойный средний отит
Хронический гнойный средний отит
- Национальная медицинская ассоциация оториноларингологов
Оглавление
Ключевые слова
-
- мукозит
- оссикулопластика
- санирующие операции на среднем ухе
- тимпанопластика,
- хронический гнойный средний отит
- холестеатома,
- хронический экссудативный средний отит
Список сокращений
ХГСО – хронический гнойный средний отит.
ОГСО – острый гнойный средний отит.
ХЭСО – хронический экссудативный средний отит
КТ – компьютерная томография.
МРТ – магнитно-резонансная томография.
Термины и определения
Хронический гнойный средний отит – это хроническая инфекция среднего уха и перфорированной барабанной перепонки, сопровождающаяся отореей более 2 недель.
1. Краткая информация
1.1 Определение
Хронический гнойный средний отит – это хроническая инфекция среднего уха с перфорацией барабанной перепонки, сопровождающаяся отореей более 3 недель. (По определению ВОЗ).
1.2. Этиология и патогенез
Инициирующим звеном в развитии ХГСО является перенесенный в анамнезе ОГСО (часто в детском возрасте) с формированием стойкой перфорации барабанной перепонки или образованием атрофичной рубцовой мембраны, которая в дальнейшем трансформируется в ретракционный карман. Одной из причин ХГСО является травматическая перфорация или ятрогенная, после различных врачебных манипуляций.
Факторами риска перехода ОСО в ХГСО являются: возрастные и анатомические особенности строения среднего уха: узкий тимпанальный перешеек (адитус), соединяющего барабанную полость с воздухоносными клетками сосцевидного отростка; выраженная пневматизация пирамиды височной кости; выраженные карманы наружного аттика, глубокие синусы; ниша окна преддверия и гипотимпанум способствуют задержке отделяемого в этих областях, стойким секреторным и фиброзирующим процессам и латентному течению заболевания), хроническая патология носоглотки и полости носа, приводящая к нарушению мукоцилиарного очищения среднего уха, нарушению функции слуховой трубы и, как результат, к стойкому отрицательному давлению в барабанной полости, ретротимпанальном пространстве и к затянувшемуся острому процессу в среднем ухе с тенденцией перехода его в секреторную и фиброзирующую формы. Частые респираторные инфекции у детей, рецидивирующее течение острых средних отитов, пренебрежение дренированием полостей среднего уха при ОСО и восстановление аэрации среднего уха после перенесенного ОСО, неадекватная антибактериальная терапия ОСО приводит к нарушению механизмов местной иммунной защиты и переходу острого воспаления в хроническое. Пассивное курение, искусственное вскармливание новорожденных, плохие социально-бытовые условия увеличивают риск развития ХГСО в популяции, поскольку снижают механизмы иммунной защиты организма [1, 2, 3, 4, 5, 6].
ХГСО мультифакторное заболевание и важную роль в его патогенезе играют микробные агенты, которые попадают в полость среднего уха, как через слуховую трубу, так и через наружный слуховой проход при перфорации барабанной перепонки.
У пациентов с ХГСО может быть высеяна как монофлора (до 60%), так и смешанная аэробно-анаэробная флора (до 30%), обычно состоящая из 2-3 микроорганизмов, а в 11% случаев — флора отсутствует. По одним данным аэробная флора выделяется в 60,3%, а анаэробная – в 38,2%, по другим – на анаэробную флору приходится от 20 до 50% выделяемых изолятов. Основным микроорганизмом среди аэробов является Pseudomonas aeruginosa, высеваемая изолированно в 31,1-98%, вторым по значимости является Staphylococcus aureus, высеваемый в 15-30% случаев. Во многих случаях обнаруживается коагулазо-негативный стафилококк.
Среди анаэробов чаще высеиваются анаэробные грамм-положительные кокки (Peptococcus и Peptostreptococcus в 17,2%), реже Bacteroides (в 12,4%); грамотрицательные Klebsiella и Proteus выделяются в 10-20% случаев. Анаэробы чаще сопутствуют холестеатомному процессу. Изоляты, встречающиеся как монокультура, чаще приводят к развитию тяжелых осложнений ХГСО (мастоидит, внутричерепные осложнения).
От 1,4 до 20% случаев приходится на грибковую флору, чаще рода Aspergillus и Candida spp.
Особенностью ХГСО является то, что флора, выделяемая у данных пациентов, склонна к образованию биопленок (особенно Pseudomonas Aeruginosa и Staphylococcus aureus). Пациенты с патологией верхних дыхательных путей и нарушенным клиренсом слизистой оболочки чаще подвержены формированию биопленок на патологически измененных слизистых. Биопленки – это поверхностно-ассоциированные микробные сообщества, окруженные экстрацеллюлярной полимерной матриксной субстанцией собственного происхождения. Основными их характеристиками являются: плохая проницаемость антибактериальных препаратов, сниженные потребности в питательных веществах и кислороде, повышенная экспрессия генов устойчивости (например, бетач-лактамаза) и дистанционные взаимодействия между микроорганизмами биопленки. Эти взаимодействия включают в себя межклеточную передачу молекул и генетической информации, которая позволяет быстро реагировать на изменения условий окружающей среды (т.е. макроорганизма). Уникальной особенностью биопленок является так называемое «пассивное (планктонное) распространение» бактерий, их формирующих, в окружающее пространство, распространяя инфекцию в отдаленные участки организма. Все эти свойства способствуют антибиотикорезистентности и устойчивости к механизмам иммунной защиты макроорганизма. Бактерии внутри биопленок активно метаболизируют и продуцируют эндотоксины и другие продукты жизнедеятельности, что запускает классический путь воспалительного ответа и способствует дальнейшему поддержанию воспалительного процесса.
Некоторые авторы считают, что мукозит является определённой клинико-морфологической стадией секреторного отита, проявляющейся хроническим катаральным воспалением, сочетающим гиперпластические процессы в собственной пластинке слизистой оболочки с гиперсекрецией покровного эпителия. Влияние подобных изменений слизистой оболочки барабанной полости на эффективность тимпанопластики у больных ХГСО привели к различным клиническим и широким лабораторным исследованиям для определения причин и характера течения этого воспаления [2]. Факт наличия этой патологии признаётся большой группой отохирургов России. Более того, появилось понятие мукозита и в ринологии, на основании чего строится современная концепция щадящей интраназальной хирургии околоносовых пазух.
Гистологические изменения в слизистой оболочке барабанной полости характерны для острого воспаления, а вот почему эти изменения остаются после купирования острого воспаления до сих пор не понятно. Многие авторы основной причиной развития мукозита считают дисфункцию слуховой трубы и особенности строения слизистой оболочки слуховой трубы и мезогипотимпанума барабанной полости. Среди других факторов выделяют широкое и неоправданное применение антибиотиков в клинической практике, изменение микробного пейзажа, присутствие ДНК-содержащих вирусов в клетках слизистой оболочки, угнетающих местную иммунозащиту, раздражение слизистой оболочки барабанной полости факторами внешней среды у больных ХГСО, проведение необоснованных по объёму санирующих операций и увеличение общей сенсибилизации населения. В тоже время на возникновение гиперплазии нормальной слизистой оболочки среднего уха могут влиять цитокины: эпидермальный фактор роста, амфирегулин, бетацелулин, херегулин-?, фактор некроза опухоли, фактор роста кератиноцитов и гепатоцитов и другие факторы воспаления [2].
Что касается холестеатомного процесса, то холестеатомный матрикс является идеальной средой для развития смешанных (аэробно-анаэробных) микробных биопленок, которые существуют внутри или под матриксом холестеатомы, что, во-первых, затрудняет стандартный забор их для бактериального исследования, а, во-вторых, способствует поддержанию хронического воспалительного процесса, ре-и суперинфицированию, а также агрессивному росту холестеатомы и костной резорбции. Причем в составе таких биопленок микроорганизмы способны вырабатывать собственные уникальные механизмы защиты и устойчивости к внешним факторам, способствующих их активному росту и успешной жизнедеятельности (например, Pseudomonas aeruginosa).
Существует несколько теорий образования и развития холестеатомы в полостях среднего уха: ретракционного кармана, пролиферативная, миграционная, метаплазии и, относительно новая, комбинированная теория, сочетающая в себе теорию ретракционного кармана и пролиферативную. Каждая из них имеет право на существование, которое вполне доказуемо клинической картиной, особенностями течения заболевания и интраоперационными находками. Часть из них подтверждается современными опытами, проводимыми учеными во многих странах (в частности, теория гиперплазии) c помощью создания гибридных моделей холестеатомы на животных. Однако, наиболее важным предметом исследований на сегодняшний день являются свойства холестеатомного матрикса и причины его агрессивного роста [4, 5, 6].
Агрессивное поведение матрикса холестеатомы вероятнее всего находится под влиянием высвобождающихся литических энзимов, лимфокинов, цитокинов и факторов роста из клеток на фоне воспалительного процесса, которые приводят к нарушениям пролиферации, дифференцировки и миграции кератиноцитов в холестеатомном матриксе. Все слои холестеатомы интенсивно инфильтрированы иммунными клетками, что поддерживает хронический воспалительный процесс, гиперпролиферацию кератиноцитов (а значит и рост холестеатомы) за счет гиперпродукции определенных цитокинов (провоспалительных и аутоиммунных). Так за активацию некоторых из них (IL-1, IL-6, GM-CSF, IFN-?, TNF-?) ответственны тучные клетки, которые находятся в повышенном количестве в составе приобретенной холестеатомы. TNF-? (фактор некроза опухоли ?), который продуцируется как тучными клетками, так макрофагами и кератиноцитами, принадлежит одна из ключевых ролей в патогенезе холестеатомы. Он стимулирует пролиферацию, синтез белков и окончательную дифференцировку базальных кератиноцитов, опосредованную остеокластами резорбцию костной ткани, секрецию фибробластами коллагеназы и простагландина Е2, что в свою очередь вызывает деструкцию костных тканей. Чем больше концентрация TNF-?, тем тяжелее холестеатомный процесс.
И все-таки механизм пролиферации холестеатомы до сих пор не ясен. Недавние исследования указывают на фактор транскрипции, называемый ингибитором дифференцировки (Id1), вовлеченный в пролиферацию холестеатомного эпителия. Гиперпродукция Id1 приводит к утолщению слизистой оболочки среднего уха вкупе с эпителиально-клеточной метаплазией за счет гиперрегуляции активности клеточного цикла.
Существуют также анатомические предпосылки формирования холестеатомы, как правило, они обусловлены имеющейся патологией носоглотки и полости носа. Так механический блок тимпанального перешейка, блокада адитуса, заднего тимпанального синуса и выраженная дисфункция слуховой трубы приводят к созданию стойкого вакуума в антромастоидальном пространстве, что является предпосылкой формирования ретракционного кармана и развития аттикальной холестеатомы. Ретракция перепонки формируется спереди и позади головки молоточка, что приводит к формированию холестеатомы в переднем аттике и надтубарном синусе и в карманах наружного аттика (карман Пруссака, карман Кретчмана, карманы Трельча). В вышеуказанных карманах развиваются чаще кистовидные погружные холестеатомы. Ретракция перепонки в передних и задних отделах натянутой части барабанной перепонки может стать источником ее ателектаза вплоть до эпидермизации барабанной полости (некоторым образом – это холестеатома). Типичная холестеатома развивается только из задне-верхнего квадранта барабанной перепонки при ее перфорации. В надтубарном синусе в 50% случаев начинается кератинизация эпителия и превращение его в холестеатому. В 60% случаев благоприятным местом развития холестеатомы служит подфациальный и позадиоконный синусы (синусы ниши окна преддверия) [2, 3, 4, 5, 6, 9].
Холестеатома у детей имеет ряд особенностей: формируется и протекает быстрее и агрессивнее, чем у взрослых, что приводит к обширным поражениям на ранних стадиях заболевания, особенно у детей до 5-летнего возраста; малосимптомна; отмечается более редкое, по сравнению со взрослыми, разрушение крыши барабанной полости, пещеры, полукружных каналов и стенки канала лицевого нерва; склонность к рецидивированию, вследствие наличия ретракционных карманов в верхних отделах барабанной полости [4, 5, 6].
1.3 Эпидемиология
Во всем мире ХГСО страдают от 1 до 4% населения, проживающих в развитых и развивающихся странах, это около 65-330 млн человек, 60% из них имеют значительное снижение слуха. Ежегодно в мире регистрируется 31 млн новых случаев заболеваемости ХГСО, в 22,6% из них – ХГСО диагностируется у детей младше 5 лет. В 30,82% случаях на 10000 населения заболевание сопровождается снижением слуха. Распространенность ХГСО с холестеатомой в популяции – 0,01%. Пик встречаемости приходится в среднем на вторую и третью декаду. В мире ежегодно от осложнений ХГСО погибает 28000 человек (в основном от внутричерепных осложнений).
Распространенность ХГСО в нашей стране составляет от 8,4 до 39,2 на 1000 населения. Среди пациентов с ЛОР–патологией, которым оказывается помощь в ЛОР–стационарах, 5,7–7% страдают ХГСО. Среди всех хронических заболеваний ЛОР-органов ХГСО является наиболее частой патологией (до 48,8%). ХГСО с частыми обострениями является причиной отогенных осложнений, которые в настоящее время возникают у 3,2% больных: у 1,97% наблюдаются интракраниальные (менингит, абсцесс мозга и другие) и у 1,35% – экстракраниальные (субпериостальный абсцесс, лабиринтит и др.) осложнения. Смертность от осложнений при ХГСО составляет 16-30%. Одной из причин развития деструкции в среднем ухе является холестеатома, которая выявляется у 24–63% больных ХГСО при перфорации барабанной перепонки [2, 4, 5, 6, 10].
В России отмечается устойчивая тенденция к росту заболеваемости ХГСО среди детского населения. Так, если в 1976 г. этой патологией страдали 0,21% детей [12], то в 2001 г. уже 0,37–1,5% [13,14]. В структуре ЛОР–патологии детского возраста доля ХГСО составляет 2,1% для жителей города и 7,6% – для жителей села, причем заболевание в 70% случаев начинается в возрасте до 5 лет [15]. М.Р. Богомильский, В.Р. Чистякова (2002) отмечают, что данное заболевание встречается примерно у 1% школьников, а у подростков 14–15 лет этот показатель составляет уже 3–4% [6]. В структуре причин детской стойкой тугоухости, связанной с поражением звукопроводящего аппарата, ХГСО занимает около 60-70%; родители 80% детей начало заболевания ассоциируют с ОРВИ, 5-7% — с другими детскими инфекционными заболеваниями [6].
Отсутствие тенденции к уменьшению пациентов с этой патологией связывают с высокой заболеваемостью населения вирусными инфекциями, разнообразной патологией верхних дыхательных путей, ведущей к нарушениям тубарных функций, с нерациональной антибактериальной терапией, редким применением парацентеза при лечении острых форм среднего отита, а также с неадекватным отношением пациентов к своему заболеванию [2].
1.4 Кодирование по МКБ 10
H66.1 — хронический туботимпанальный гнойный средний отит (хроническая туботимпанальная болезнь, мезотимпанит)
H66.2 — хронический эпитимпано-антральный гнойный средний отит (хроническая эпитимпано-антральная болезнь, эпитимпанит).
1.5 Классификация
Согласно Международной классификации болезней (МКБ-10) принято различать: H 66.1 — хронический туботимпанальный гнойный средний отит (хроническая туботимпанальная болезнь, мезотимпанит) и H 66.2 — хронический эпитимпано-антральный гнойный средний отит (хроническая эпитимпано-антральная болезнь, эпитимпанит). Данная классификация отражает анатомо-морфологические особенности строения среднего уха, а именно наличие тимпанальной диафрагмы и разный характер анатомии слизистой оболочки в отделах среднего уха.
Мезотимпанит – форма хронического среднего отита с локализацией перфорации в натянутом отделе барабанной перепонки. В настоящее время встречается у половины больных ХГСО. У 50% из них гистологически и клинически выявляется хроническое катаральное воспаление слизистой оболочки (мукозит). Явления мукозита наблюдаются и у больных эпимезотимпанитом, а также после санирующих радикальных операций на среднем ухе. Мезотимпанит считается относительно благоприятной формой, поскольку у пациентов нет признаков активной остеодеструкции, в тоже время у 51% из них имеет место кариес элементов цепи слуховых косточек (обычно длинный отросток наковальни, суперструктуры стремени, рукоятка молотка) и стенок полостей среднего уха – у 21%. А у 36-40% пациентов в барабанной полости (чаще в эпитимпануме, реже в мезо- и гипотимпануме) диагностируется стелящаяся или кистозная холестеатома. Многие исследователи объясняют костную резорбцию при ХГСО без холестеатомы деминерализацией, вызванной локальным изменением pH вследствие высвобождения лизосомальных гидролитических ферментов и дегенеративными процессами после обострения.
Эпитимпанит – форма ХГСО, характеризующаяся локализацией перфорации в ненатянутом отделе барабанной перепонки и сопровождающаяся кариозным процессом разной степени выраженности в среднем ухе. По данным исследований, чем меньше дефект в ненатянутом отделе перепонки, тем больше объем разрушений в барабанной полости и антромастоидальном отделе. Причиной костной резорбции при данной форме отита, как правило, является холестеатома (в 78,8 — 97% случаев): стелящаяся, кистозная, либо сочетание этих форм (чаще). Наличие ретракционного кармана считается начальной стадией формирования холестеатомы (предхолестеатома) [2, 6, 11].
При эпимезотимпаните встречаются признаки обеих вышеобазначенных форм.
Кроме того, для всех этих форм характерен полиморфизм изменений в среднем ухе как проявления длительного течения хронического процесса, его динамики и различных исходов: катаральное воспаление слизистой оболочки барабанной полости (мукозит), тимпаносклероз, тимпанофиброз, холестеатома и кариес структур среднего уха. Часто эти формы сочетаются и приводят к разной клинической картине, что затрудняет чёткое разграничение клинических форм заболевания (доброкачественный или нет) [2].
2. Диагностика
2.1 Жалобы и анамнез
Ведущей жалобой у 99% пациентов ХГСО с или без холестеатомы является снижение слуха на больное ухо различной степени выраженности. Как правило, снижение слуха постепенное на протяжении всего периода заболевания. У ряда пациентов возможно прогрессирующее или резкое снижение слуха, часто на фоне очередного обострения хронического процесса.
Второй по значимости жалобой является оторея. Все без исключения пациенты отмечают хотя бы один эпизод выделений из уха на протяжении жизни. В 20% случаев выделения из больного уха беспокоили в детстве, либо несколько раз за всю историю заболевания. Около 50% пациентов жалуются на появление подобных симптомов 1-2 раза в год, как правило, на фоне переохлаждения, попадания воды в ухо или перенесенного ОРЗ. Почти 30% пациентов жалуются на частые либо постоянные выделения из уха на протяжении последних нескольких лет (как правило, 1-5 лет). Выделения из уха носят различный характер: от скудных слизистых до гнойных с ихорозным запахом.
Около 20% пациентов жалуются на периодический или постоянный шум в больном ухе разной частотности, который может быть связан как с наличием обширного дефекта барабанной перепонки (как правило, низкочастотный шум), так и с поражением внутреннего уха на фоне хронического процесса (высокочастотный шум). Реже пациенты отмечают ощущение заложенности и дискомфорт в больном ухе.
Около 6-7% больных имели эпизоды системного головокружения или неустойчивости различной степени выраженности, которые беспокоили только во время обострения, либо при минимальной физической нагрузке или наклонах/поворотах головы. Подобные жалобы могут свидетельствовать в пользу наличия фистулы лабиринта.
Еще реже пациентов беспокоит головная боль различной (височной, височно-теменной, теменной, параорбитальной) локализации, часто на фоне обострения ХГСО.
Длительность заболевания ХГСО варьирует от 1 года до 50-60 лет независимо от пола и социального статуса. Столь долгие сроки болезни можно объяснить лишь благоприятным течением процесса, хорошим эффектом от консервативного лечения обострения и не критичным отношением пациентов к своему заболеванию.
В детском возрасте сбор анамнеза жизни и заболевания ребенка имеет громадное значение для постановки правильного диагноза и планирования адекватного лечения. Жалобы, как правило, не имеют каких-либо существенных особенностей, страдающих различными формами ХГСО. Дети или их родители (младшая возрастная группа) предъявляют жалобы на выделения из уха, снижение слуха, шум в пораженном ухе (старшая возрастная группа). Помимо этого, пациенты детского возраста (или их родители) могут жаловаться на частые ОРВИ (4 и более эпизодов в течении года); затрудненное носовое дыхание и периодическое отделяемое из носа, не связанное с ОРВИ; храп; гнусавость; кашель, в особенности в утренние часы и после сна ребенка. Другие жалобы, такие как боль в ухе, головная боль, головокружение, повышение температуры тела встречаются значительно реже и могут свидетельствовать о развитии осложнений. У детей младшего возраста анамнез собирается со слов родителей, дети постарше могут самостоятельно отвечать на вопросы, которые связаны с их жалобами или клиническими проявлениями. При сборе анамнеза важны сведения о течении беременности матери, родах, развитии ребенка на первом году жизни, перенесенных детских инфекционных заболеваниях, ОСО, перенесенных оперативных вмешательствах, аллергоанамнез. Также большое значение имеет длительность заболевания, частота и упорство рецидивов, насколько часто возникают обострения и какими клиническими симптомами они сопровождаются (повышение температуры тела, головная боль, нарушение статики, боли в ухе, общие симптомы интоксикации, характер и количество отделяемого). Оториноларинголог обязан обратить внимание на данные предыдущих обследований (аудиограммы, анализ мазков на флору и чувствительность к антибактериальным препаратам, результаты КТ исследований височных костей). Имеют значение и наличие данных об эффективности предыдущего консервативного и хирургического лечения (какие препараты использовались, длительность ремиссии, объе оперативного вмешательства и т.д.).
Следует отметить, что редкие обострения и достаточно выраженное снижение слуха характерно для фиброзирующих исходов ХГСО — тимпаносклероза и/или тимпанофиброза. В то время как, постоянные выделения из уха свидетельствуют в пользу хронического воспаления слизистой оболочки (мукозит) или же холестеатомного процесса. О последнем будут свидетельствовать постоянные гнойные выделения с неприятным запахом и, возможно, эпизоды системного головокружения.
2.2 Физикальное обследование
При осмотре пациента в случаях отсутствия осложнённого течения ХГСО общее состояние обычно удовлетворительное. При осмотре больного уха необходимо обращать внимание на заушную область, а именно площадку сосцевидного отростка и его верхушку, где могут быть рубцы, свидетельствующие о ранее выполненных операциях или осложнениях процесса, а также регионарные лимфатические узлы, указывающие на активность воспалительного процесса в ухе.
2.3 Лабораторная диагностика
- Рекомендовано выполнение общего клинического обследование, включающего клинический анализ крови, общий анализ мочи, анализ крови на RW, HBS- и HCV- антигены, ВИЧ, биохимический анализ крови, коагулограмма [2, 6, 7, 9].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
- Рекомендовано проведение бактериологического исследования с определением возбудителя и его чувствительности к антибактериальным или противогрибковым препаратам для выбора адекватной терапии [2, 6, 7, 9].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
- Рекомендовано проводить бактериоскопические, гистологические исследования и ПЦР-диагностику биоптатов для исключения туберкулёзной этиологии в случаях вялотекущего процесса с выраженной деструкцией тканей [2, 6, 7, 9].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
- Рекомендовано проводить патоморфологическое исследование для определения характера патологического процесса [2, 6, 7, 9].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
2.4 Инструментальная диагностика
- Рекомендовано проводить отомикроскопию/отоэндоскопию [2, 6, 7, 9].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
Комментарии: При отомикроскопии/отоэндоскопии обращают внимание на состояние барабанной перепонки (тонкая, толстая, рубцовая, наличие тимпаносклеротических очагов или петрификатов), наличие, характер и глубину ретракционных карманов, наличие дефекта, его размер, локализацию, характер краев (эпидермизированные, подвернутые внутрь барабанной полости, спаянные со структурами барабанной полости, омозолелые), состояние слизистой оболочки барабанной полости (явления и степень мукозита, очаги тимпаносклероза, тимпанофиброз, полипозные изменения, грануляции, эпидермизация барабанной полости), состояние цепи слуховых косточек, если они визуализируются (кариес, лизис фрагментов цепи, их эпидермизация), состояние латеральной стенки аттика, адитуса (если есть признаки их деструкции). Во время данного обследования возможно диагностировать холестеатомный процесс и его активность. Следует обратить внимание, что при эпитимпанитах дефект барабанной перепонки может быть точечным, визуализироваться только при продувании пациента, может быть прикрыт серной коркой, а в ряде случаев временно отсутствовать (например, при стойкой ремиссии ХГСО). Тогда особое внимание нужно уделить состоянию латеральной стенки аттика: есть ли хотя бы минимальная деструкция. Иногда заболевание имитирует рецидивирующий экссудативный средний отит, но при внимательном отомикроскопическом осмотре наряду с прозрачным экссудатом в барабанной полости визуализировался холестеатомный мешок, который может занимать всю барабанную полость, при этом в области ненатянутого отдела барабанной перепонки имеется небольшой ретракционный карман. При наличии глубоких ретракционных карманов целесообразно использование отоэндоскопов с различным углом обзора (0 0 , 30 0 и 70 0 ) для диагностики глубины и области их распространения.
- Рекомендовано проведение исследования функции слуховой трубы с помощью пустого глотка, пробы Тойнби, пробы Вальсальвы или продувания слуховой трубы баллоном Политцера [2, 6, 7, 9].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
Комментарии: Диагностированная дисфункция слуховой трубы может быть причиной существующей ретракции барабанной перепонки, как на этапе обследования, так и в отдаленном послеоперационном периоде. Этот момент необходимо учитывать при проведении хирургического лечения, а также в назначении лечебных и реабилитационных мероприятий в раннем и позднем послеоперационном периодах.
- Рекомендовано исследование слуха с помощью камертонов и тональной аудиометрии. Данные камертонального исследования (тесты Ринне, Федеричи и Вебера) являются методом скрининга степени и характера тугоухости [2, 6, 7, 9].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
Комментарии: Тональная пороговая аудиометрия позволяет точно (с достаточной степенью точности) определить степень и характер тугоухости (кондуктивная, смешанная, нейросенсорная) и возможности её реабилитации. Проведение ультразвукового исследования порогов слуха позволяет подтвердить наличие сенсоневрального или кондуктивного компонента, а также явлений ФУНГа. Несмотря на то, что данные исследования являются субъективными, опираясь на эти данные, врач может прогнозировать, а в дальнейшем контролировать состояние слуховой функции: будет ли улучшение слуха после проведения хирургического лечения, есть ли ухудшение слуха после очередного обострения хронического процесса и оценивать его динамику в отдаленном послеоперационном периоде. Так у пациентов с порогами костной проводимости выше 30 дБ в диапазоне разговорных частот даже при идеально проведенной хирургической операции качественного улучшения слуха нельзя ожидать. А у пациентов с порогами слуха в пределах возрастной нормы или минимальными изменениями слуха, но при наличии распространенного холестеатомного процесса с выраженной деструкцией в полостях среднего уха, особенно при наличии фистула лабиринта, после операции возможно не только ухудшение слуха, но и глухоты.
- Рекомендовано проведение вестибулометрии для оценки состояния вестибулярного анализатора больного уха и диагностики осложнений пациентам с жалобами на головокружение системного характера и неустойчивость, признаками фистулы лабиринта [2, 6, 7, 9].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
- Рекомендовано выполнение КТ височных костей [18].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
- Рекомендовано проведение МРТ среднего уха, для диагностики холестеатомного процесса [8,13,18].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
Комментарии: Появление новых МРТ томографов, выполняющих полипозиционные изображения, режимы Т1, Т2, EPI и non-EPI DWI (non-echo-planar-imaging diffusion-weighted MRI), позволяет специфично характеризовать холестеатому в 99% случаев и отличить её от других мягкотканных образований височной кости: секрета, грануляций и холестероловой гранулёмы. Отсроченные изображения (Т1 и Т2) позволяют выявить рубцовую ткань, которая проявляется усилением сигнала и ранним — при воспалении, тогда как для холестеатомы не характерно усиление сигнала в отсроченную фазу исследования. В то же время использование только отсроченных без диффузно-взвешенных (DWI) режимов не обеспечивает достоверности исследования. Применение EPI и non-EPI DWI с коэффициентами диффузии b0 и b1000 приводит к лучшим диагностическим результатам в связи со снижением возникновения артефактов. Для холестеатомы височной кости характерны следующие результаты МРТ: низкоинтенсивный сигнал Т1, высокоинтенсивный Т2 и высокоинтенсивный non-EPI DWI.
2.5 Иная диагностика
- Рекомендовано проведение R-скопия органов грудной клетки, ЭКГ и осмотр терапевта (в детском возрасте — педиатра) для операции Для общего клинического обследования пациентов с ХГСО, поступающих в стационар [2, 6, 7, 9].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
- Рекомендовано привлечение других специалистов — невролога, нейрохирурга, окулиста, фтизиатра и реаниматолога, в случаях осложнённого течения заболевания [2, 6, 7, 9, 22].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
- Рекомендовано выполнение эндоскопического исследования полости носа и носоглотки, рентгенологическое обследование околоносовых пазух, консультация аллерголога – иммунолога в детском возрасте, при наличии жалоб и соответствующего анамнеза [2, 6, 7, 9].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
3.1 Консервативное лечение
- Рекомендовано проведение антибактериальной терапии, а именно применение фторхинолонов II поколения и респираторых фторхинолонов (кроме детского возраста), цефалоспорины и амоксициллин с клавулановой кислотой** (в том числе и у детей) [4, 6, 12, 13, 14, 15].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
Комментарии: Назначение антибактериальной терапии должно проводится с учетом чувствительности флоры и возможностью образования биопленок. В случае смешанной флоры приветствуются комбинации 2-3 препаратов для перекрестного воздействия сразу на все виды патогенных микроорганизмов. Ключевая роль все же принадлежит местным топическим антибактериальным, противогрибковым и кортикостероидным препаратам. Как показал недавний Кохрановский обзор, топические фторхинолоны являются наиболее эффективными средствами лечения ХГСО с минимальными побочными эффектами: они воздействуют на основную патогенную флору (75,6% изолятов чувствительны к данной группе препаратов) и не являются ототоксичными, поэтому их можно использовать у пациентов с перфорацией барабанной перепонки. Местное лечение эффективно только после тщательного удаления патологического содержимого из среднего уха с помощью аспирации или ирригации.
- Рекомендовано пациентам с наличием грануляций в барабанной полости их удалять (если это возможно), либо проводить химическую каустику 40% раствором серебра или поликрезуленом [2, 4, 6, 7].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
- Рекомендовано назначение кортикостероидных препаратов в виде капель (как правило, дексаметазон**), пациентам с вялотекущим воспалением слизистой оболочки (мукозите) [2, 4, 6, 7].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
Комментарии: При отсутствии эффекта от местной терапии в течение 1-3 месяцев, что характерно для мукозита барабанной полости, проводится операция с использованием дренирующих методик.
- Рекомендовано применение антисептических препаратов: диоксидин, бензилдиметил [3-(миристоиламино) пропил]аммоний хлорид моногидрат ** и другие [2, 4, 6, 7].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
Комментарии: Курс лечения вышеперечисленными группами препаратов может варьироваться от 5-7 дней до нескольких недель в зависимости от получаемого эффекта. Данные препараты можно комбинировать.
- Не рекомендовано назначение антибактериальных и кортикостероидных капель. пациентам с грибковой флорой [2, 4, 6, 7].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
Комментарии: Таких больных необходимо вести строго согласно существующим в нашей стране алгоритмам применения противогрибковых препаратов. Лечение таких больных часто длительное и требует привлечения смежных специалистов (микологов).
3.2 Хирургическое лечение
- Рекомендовано основным методом лечения считать хирургическое, которое проводится в период ремиссии заболевания (не ранее чем через 3-6 месяцев после последнего обострения) [1, 2, 4, 5, 6, 7, 8, 9, 10, 11, 20, 21, 22].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
Комментарии: Это необходимо для уменьшения объёма операции, лучшей дифференцировке жизнеспособных элементов среднего уха, для снижения частоты осложнений и повышения её эффективности. Вынужденное оперативное вмешательство в период обострения предусматривает только санацию среднего уха и по открытому типу, выполнение его технически сложно из-за плохой визуализации структур на фоне кровотечения, что повышает риск возникновения ятрогенных осложнений. Американские коллеги рекомендуют проведение хирургического лечения пациентам с ХГСО, неподдающимся консервативному лечению, либо протекающим с различными осложнениями. Учитывая отличия в организации медицинской помощи населению в России, рекомендуется выполнять санирующие операции больным ХГСО с осложнениями в отделениях ургентной направленности, а вне обострения – в специализированных отделениях или Центрах, имеющих соответствующее оборудование и специалистов, владеющих методами реконструктивной хирургии среднего уха. Принцип ранней хирургии ХГСО позволяет лучше санировать очаг воспаления, сохранить слуховую функцию, исходную анатомию среднего уха, сократить сроки реабилитации.
- Рекомендовано при обострении
ХГСО, хирургическое лечение проводить только при риске развития у пациента угрожающего жизни состояния (внутричерепные осложнения, лабиринтит, мастоидит, тромбоз сигмовидного синуса, отогенный сепсис) или при устойчивом к консервативной терапии процессу [1, 2, 4, 5, 6, 7, 8, 9, 10, 11, 20, 21, 22].
Комментарии: В этом случае проводятся расширенные санирующие операции (расширенная радикальная операция с обнажением твердой мозговой оболочки и оболочки синуса), консервативная санирующая операция открытого типа или аттикоантромастоидотомия с дренированием антрума.
- Рекомендовано при мезотимпаните проводить тимпанопластику I, II или III типа (по Вульштейну Х., 1972) в зависимости от степени разрушения цепи слуховых косточек с использованием различных протезов (аутопротезы из хряща и наковальни, титановые протезы, комбинированные титановые протезы с флюуоропластом, керамические протезы и другие) [1, 2, 4, 5, 6, 7, 8, 9, 10, 11, 20, 21, 22].
- Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
Комментарии: (см приложение Г2).
- Рекомендовано при эпитимпаните, эпимезотимпаните, особенно при наличии холестеатомы, проводить открытые, полуоткрытые и закрытые варианты санирующих операций с тимпанопластикой в зависимости от распространенности процесса [1, 2, 4, 5, 6, 7, 8, 9, 10, 11, 20, 21, 22].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
- При наличии холестеатомы через 6-12 месяцев после выполнения санирующей операции с тимпанопластикой рекомендуется выполнять ревизионную операцию (“second look») с целью исключения рецидива холестеатомы [1, 2, 4, 5, 6, 7, 8, 9, 10, 11, 20, 21, 22].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
Комментарии: Заподозрить рецидив холестеатомы можно по прогрессирующей тугоухости в отдаленном послеоперационном периоде, стойкой незакрывающейся перфорации неотимпанальной мембраны и периодическим выделениям из барабанной полости. При отсутствии каких-либо жалоб со стороны пациента диагностировать рецидив холестеатомы до недавнего времени можно было только лишь с помощью хирургической ревизии. В последнее время альтернативой хирургии в диагностике рецидива холестеатомы является МРТ височных костей с использованием различных режимов. При обнаружении рецидива холестеатомы приходится расширять объем операции вплоть до проведения аттикоантромастоидотомии с удалением задней стенки и формированием открытой полости.
- Рекомендовано выполнять плановую тимпанопластику детям, начиная с возраста 8-10 лет [1, 2, 4, 5, 6, 7, 8, 9, 10, 11, 20, 21, 22].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
Комментарии: Тимпанопластика у детей осуществляется значительно реже, чем у взрослых; показания к этой операции ограничены. Вместе с тем именно для детей она особенно важна, поскольку предотвращает неправильное формирование речи и умственного развития ребенка. С другой стороны, ее широкое применение ограничивается особенностью холестеатомы у детей (ее агрессивностью); анатомо-физиологическими особенностями слуховой трубы и носоглотки; трудностью определения ее функционального состояния; более частой аллергизацией и иммунной неустойчивостью; детскими инфекционными заболеваниями, трудностями ведения послеоперационного периода. Поэтому В более раннем возрасте она показана только при двустороннем процессе и выраженной кондуктивной тугоухости.
4. Реабилитация
- Рекомендована аппаратная реабилитация слуха вплоть до кохлеарной имплантации, при достижении функционального результата, но недостаточного для пациента в силу повышения порогов слуха по костной проводимости [1, 2, 4, 5, 6, 7, 8, 9, 10, 11, 20, 21, 22].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
5. Профилактика и диспансерное наблюдение
- Рекомендовано наблюдать пациентов, проведение хирургического лечения которым противопоказано, либо по каким-то причинам отсрочено, а также пациентов, отказавшихся от хирургического вмешательства [2, 4, 5, 6, 7, 8, 9, 10, 11, 20, 21, 22].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
Комментарии: Данная категория больных должна наблюдаться квалифицированным специалистом амбулаторно-поликлинического звена с частотой 1 раз в 6 месяцев и при подозрении на осложнения заболевания незамедлительно направляться в лор-стационар.
- Рекомендовано пациентов после тимпанопластики, санирующих операций закрытого типа наблюдать с частотой посещения 1 раз в год врачом амбулаторно-поликлинического звена и отохирургом учреждения, где была проведена операция минимум до 5 лет с момента операции [1, 8, 9, 20].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
Комментарии: Цель наблюдения – выявление рецидивов перфорации и холестеатомы.
- Рекомендовано пациентов после санирующих операций открытого типа наблюдать постоянно с частотой посещения 1 раз в 6 месяцев врачом амбулаторно-поликлинического звена или отохирургом учреждения [1, 8, 9, 20].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – IV)
Комментарии: Цель наблюдения – «туалет» созданной полости для профилактики рецидивов обострений.
6. Дополнительная информация, влияющая на течение и исход заболевания
Пациенты, подвергшиеся оперативному лечению, должны знать, сколько времени действуют основные ограничения в образе жизни: 3 месяца избегать физических нагрузок, 6 месяцев – авиаперелетов, ухо беречь от воды до момента завершения реабилитационного периода.
В группу риска по развитию ХГСО относятся пациенты с черепно-лицевыми аномалиями (наследственные синдромы (Дауна, cri du chat), атрезия хоан, заячья губа и так далее), когда нарушена анатомия и функция слуховой трубы; пациенты с заболеваниями полости носа и носоглотки (искривление перегородки носа, хронический ринит, полипозный риносинусит, аденоидные вегетации, новообразования носоглотки); пациенты с тяжелой сопутствующей патологией (сахарный диабет и другие); пациенты с иммунодефицитными состояниями (ВИЧ-инфицированные, онкологические).
Все виды отитов в МКБ-10
Основным специальным документом, который используется в качестве статистической основы системы охраны здоровья, считается Международная классификация болезней (МКБ). Сейчас врачи-специалисты работают на основании нормативного акта десятого пересмотра, вступившего в силу в 1994 году.

МКБ использует буквенно-цифровую систему кодирования. Классификация заболеваний основывается на группировании данных по таким принципам:
- Болезни эпидемического генеза;
- Общие заболевания, включая и конституционные;
- Местные патологии, классифицированные по принципу анатомического расположения;
- Болезни, связанные с развитием;
- Травматизм.
Отдельное место в МКБ-10 занимают заболевания слухового анализатора, имеющие индивидуальные коды для каждой клинической единицы.
Болезни уха и сосцевидного отростка (Н60-Н95)
Это большой блок патологий, включающий следующие группы заболеваний уха, согласно разделению по анатомическому принципу:
- Патологии внутреннего отдела;
- Среднего уха;
- Болезни, имеющие наружную локализацию;
- Остальные состояния.
Распределение по блокам основано на анатомическом расположении, этиологическом факторе, вызвавшем развитие болезни, симптоматике и остроте проявлений. Ниже подробнее рассмотрим каждый из классов нарушений слухового анализатора, сопровождающихся воспалительными процессами.
Болезни наружного уха (Н60-Н62)
Наружный отит (Н60) является совокупностью воспалительных процессов слухового хода, ушной раковины и барабанной перепонки. Наиболее частым фактором, провоцирующим его развитие, становится действие бактериальной микрофлоры. Воспаление наружной локализации характерно для всех возрастных групп населения, однако, чаще появляется у малышей и школьников.

К факторам-провокаторам наружного воспаления относят мелкие повреждения в виде царапин, наличие серной пробки, узкие слуховые ходы, хронические очаги инфекции в организме и системные болезни, например, сахарный диабет.
Код Н60 имеет следующее разделение по МКБ-10:
- Абсцесс наружного уха (Н60.0), сопровождающийся нарывом, появлением фурункула или карбункула. Проявляется острым гнойным воспалением, гиперемией и отеком в слуховом канале, сильной стреляющей болью. При осмотре определяется инфильтрат с гнойным стержнем;
- Целлюлит наружной части уха (Н60.1);
- Злокачественный наружный отит (Н60.2) – вялотекущая хроническая патология, сопровождающаяся воспалением костной ткани слухового канала или основания черепа. Нередко возникает на фоне сахарного диабета, ВИЧ-инфицирования или проведения химиотерапии;
- Другие наружные отиты инфекционного генеза (Н60.3), включающие диффузное и геморрагическое проявление болезни. Также сюда входит состояние, называемое «ухо пловца» – воспалительная реакция слухового канала на попадание в него воды;
- Холеастома или кератоз слухового канала (Н60.4);
- Острый наружный отит неинфекционного характера (Н60.5), разделяющийся в зависимости от проявлений и этиологического фактора:
- химический – вызванный воздействием кислот или щелочей;
- реактивный – сопровождается сильным отеком слизистой;
- актиничный;
- экзематозный – проявляется экзематозными высыпаниями;
- контактный – ответ организма на действие аллергена;
- БДУ.
- Другие виды наружного отита (Н60.8). Сюда же входит хроническая форма заболевания;
- Наружный отит неуточненной этиологии (Н60.9).
Другие болезни наружного уха (Н61) – патологические состояния этой группы не связаны с развитием воспалительных реакций.
Поражения наружного уха при болезнях, классифицированных в других рубриках (Н62*) разделяет воспалительные процессы в зависимости от причины возникновения: бактериальные или вирусные возбудители, грибы, паразиты.
Болезни среднего уха и сосцевидного отростка (Н65-Н75)

Рассмотрим подробнее каждый из блоков на основе МКБ-10.
Негнойный средний отит (Н65)
Сопровождается воспалительным процессом барабанной перепонки и слизистой среднего отдела слухового анализатора. Возбудителями заболевания являются стрептококки, пневмококки, стафилококки. Этот тип болезни еще называется катаральным, поскольку характеризуется отсутствием гнойного содержимого.
Воспаление евстахиевой трубы, наличие полипов хоан, аденоиды, болезни носа и гайморовых пазух, дефекты перегородки – все эти факторы повышают риск развития заболевания в несколько раз. Пациенты жалуются на чувство заложенности, усиленное восприятие своего голоса, снижение слуха и ощущение переливания жидкости.
Блок имеет такое разделение:
- Острый средний серозный отит (Н65.0);
- Другие острые негнойные средние отиты (Н65.1);
- Хронический серозный средний отит (Н65.2);
- Хронический слизистый средний отит (Н65.3);
- Другие хронические негнойные средние отиты (Н65.4);
- Негнойный средний отит неуточненной этиологии (Н65.9).
Гнойный и неуточненный средний отит (H66)
Воспалительный процесс всего организма, местные проявления которого распространяются на барабанную полость, слуховую трубу и сосцевидный отросток. Занимает треть всех болезней слухового анализатора. Возбудителями являются стрептококки, гемофильная палочка, вирус гриппа, респираторно-синцитиальный вирус, реже – кишечная палочка.

Инфекционные болезни способствуют тому, что возбудители попадают в средний отдел анализатора с током крови и лимфы. Опасность гнойного процесса состоит в развитии возможных осложнений в виде менингита, абсцесса головного мозга, глухоты, сепсиса.
По МКБ-10 разделяется на блоки:
- Острый гнойный средний отит (Н66.0);
- Хронический туботимпанальный гнойный средний отит. Мезотимпанит (Н66.1). Термин «туботимпанальный» означает наличие перфорации в барабанной перепонке, из которой истекает гнойное содержимое;
- Хронический эпитимпано-антральный гнойный средний отит (Н66.2). «Эпитимпано-антральный» означает тяжелый процесс, сопровождающийся поражением и разрушением слуховых косточек;
- Другие хронические гнойные средние отиты (Н66.3);
- Гнойный средний отит неуточненный (Н66.4);
- Средний отит неуточненный (Н66.9).
Средний отит при болезнях, классифицированных в других рубриках (H67*)
- 0* Средний отит при бактериальных болезнях (скарлатина, туберкулез);
- 1* Средний отит при вирусных болезнях (грипп, корь);
- 8* Средний отит при других болезнях, классифицированных в других рубриках.
Воспаление и закупорка слуховой трубы (Н68)

Развитию воспалительного процесса способствует влияние стафилококков и стрептококков. Для детей характерными возбудителями заболевания являются пневмококки и вирус гриппа. Часто сопровождается различными формами воспаления уха, болезнями носа и горла.
Среди других этиологических факторов различают:
- Хронические инфекции;
- Наличие аденоидов;
- Врожденные аномалии строения носоглотки;
- Новообразования;
- Скачки атмосферного давления.
Закупорка евстахиевой трубы развивается на фоне воспалительных процессов барабанной полости или носоглотки. Рецидивирующие процессы приводят к утолщению слизистой оболочки и закупорке.
Перфорация барабанной перепонки (Н72)
Разрыв барабанной перепонки может служить как провоцирующим фактором в развитии воспаления среднего уха, так и его последствием. Гнойное содержимое, накапливаемое в барабанной полости при воспалении, создает давление на перепонку и разрывает ее.
Пациенты жалуются на ощущение шума в ушах, истечение гноя, нарушение слуха, иногда сукровичное отделяемое.
Болезни внутреннего уха (H83)
Другие болезни внутреннего уха (Н83) – основной блок, связанный с процессами воспаления в самых труднодоступных отделах уха.
Лабиринтит (Н83.0) – воспалительное заболевание внутреннего отдела слухового анализатора, возникающее из-за травмирования или действия фактора инфекционного генеза. Чаще всего возникает на фоне воспаления среднего уха.
Проявляется вестибулярными расстройствами (головокружением, нарушением координации), снижением уровня слуха, ощущением шума.
Четкая кодированная классификация МКБ-10 позволяет вести аналитические и статистические данные, контролируя уровень заболеваемости, постановки диагноза, причин обращения за помощью в ЛПУ.
H66.9 Средний отит неуточненный
Этиология и патогенез
Средний отит — воспаление среднего уха, обычно возникающее в результате бактериальной или вирусной инфекции.
Средний отит развивается в результате распространения на среднее ухо через носоглотку бактериальной или вирусной инфекции (например при простудных заболеваниях и гриппе). В результате инфицирования может произойти разрыв барабанной перепонки. Средний отит может развиваться в любом возрасте, но чаще всего средним отитом страдают дети, т.к. в детском организме евстахиева труба, соединяющая ухо с носоглоткой и обеспечивающая его вентиляцию, еще не вполне развита и с легкостью может быть перекрыта более крупными структурами, например, аденоидами.
Симптомы среднего отита в большинстве случаев проявляются в течение нескольких часов. В их число может входить:
— боль в ухе, возможно, довольно сильная;
— частичная потеря слуха;
В случае разрыва барабанной перепонки возможно появление кровянистых выделений из уха и ослабление боли. Средний отит, оставленный без должного лечения, может принять форму хронического заболевания, характеризующегося постоянными гнойными выделениями из пораженного уха. В редких случаях в результате перенесенного среднего отита развивается холестеатома — образование, состоящее из пластов эпидермиса и продуктов его распада. Это осложнение может поражать среднее ухо и, очень редко — внутреннее ухо, становясь причиной необратимой потери слуха.
Диагностика и лечение
При развитии симптомов среднего отита следует обратиться к врачу. Врач осмотрит ухо с помощью отоскопа, проверит, воспалена ли барабанная перепонка и нет ли скоплений гноя в среднем ухе. Возможно будет назначен курс пероральных антибиотиков и анальгетики , чтобы облегчить боль. В большинстве случаев боль утихает через несколько дней, но небольшая потеря слуха может иногда наблюдаться еще неделю или более. Если отит осложнился холестеатомой, обычно возникает необходимость в ее удалении хирургическим путем.
Развитие заболевания у детей
Самой распространенной причиной боли в ухе у детей является острый средний отит, вызванный инфекцией среднего уха. Дети находятся в особой группе риска, потому что слуховые трубы, соединяющие среднее ухо с горлом у них очень маленьких размеров и их проходимость легко нарушается. Острый средний отит часто является следствием заболеваний дыхательных путей, например, обычной простуды. Инфекция сопровождается образованием жидкости, которая может заблокировать одну из слуховых труб. У 1 ребенка из 5 вспышки острого среднего отита случаются ежегодно. Это заболевание более типично для детей, чьи родители курят, оно часто бывает семейным. Заболевание менее типично для детей до 8 лет.
Симптомы у детей
У детей симптомы, как правило, появляются через несколько часов. Очень маленькому ребенку сложно определить, где и что у него болит, и можно наблюдать следующие симптомы:
— оттягивание или почесывание больного уха;
— временная потеря слуха в пораженном ухе.
При разрыве барабанной перепонки, боль облегчается, и начинается выделение гноя.
Диагностика и лечение у детей
Если из уха ребенка выделяется гной или боль в ухе продолжается более нескольких часов, следует обратиться к врачу. Он осмотрит уши ребенка, возможно, подует в них из специального инструмента, чтобы определить, нормально ли двигается барабанная перепонка.
Острый отит среднего уха, как правило, не требует специального лечения и проходит через некоторое время, но не исключено назначение антибиотиков, особенно при подозрении на бактериальную инфекцию. Облегчить дискомфорт может парацетамол. Обычно симптомы исчезают за несколько дней. Треснувшая барабанная перепонка заживает через несколько недель, но у некоторых детей слух нарушается на месяцы и восстанавливается полностью только после полного выздоровления.
Факторы риска у детей
Средний отит, сопровождаемый выделениями проявляется в постоянном накоплении жидкости в среднем ухе. Чаще встречается у мальчиков. Иногда это семейное расстройство или характерное для некоторых этнических групп. Пассивные курильщики находятся в группе риска. При среднем отите, сопровождаемом выделениями, в среднем ухе скапливается жидкость. Это самая распространенная причина временной потери слуха у детей до 8 лет. Поскольку слух необходим для нормального развития речи, его потеря может стать причиной отставания в развитии речевых и языковых навыков.
Среднее ухо должно проветриваться через слуховую трубу (узкую трубку, соединяющую среднее ухо с задней частью горла). Однако если эта труба заблокирована, возможно, в результате попадания инфекции, например, при обычной простуде , в среднем ухе начнет скапливаться жидкость. Если ухо долго остается закупоренным, возникает средний отит, сопровождаемый выделениями. В зоне риска находятся дети, чьи родители курят, те, кто болел или болеет астмой или аллергическим ринитом, а также дети с синдромом Дауна с заячьей губой или воспалением неба.
Для среднего отита, сопровождаемого выделениями, характерны следующие симптомы (как правило, зимой они тяжелее):
— частичная потеря слуха;
— незрелая речь для ребенка определенного возраста;
— проблемы с поведением из-за эмоционального расстройства и невозможности хорошо слышать.
Если есть подозрение, что у ребенка есть проблемы со слухом, (ребенок сидит слишком близко к телевизору или постоянно увеличивает звук) следует незамедлительно обратиться к врачу.
В зависимости от возраста ребенка могут быть проведены самые различные слуховые тесты, выявляющие, нарушение слуха и степень расстройства. Специалист может выполнить тест, при котором при помощи инструмента в ухо направляются струи воздуха. Этот тест измеряет количество движений барабанной перепонки (при среднем отите оно гораздо меньше). Поскольку заболевание протекает нестабильно, врач может назначить повторные тесты через 3 месяца.
В большинстве случаев средний отит, сопровождаемый выделениями, проходит сам, не требуя дополнительного лечения. Если симптомы не исчезают в течение нескольких месяцев, врач может предложить сделать операцию, выполняемую под общей анестезией. Во время этой операции в барабанную перепонку будет вставлена миринготомическая трубка для того, чтобы воздух мог проходить через среднее ухо. В некоторых случаях у детей со средним отитом также увеличиваются аденоиды, которые могут быть удалены в ходе этой операции.
По мере взросления ребенка слуховые проходы увеличиваются и укрепляются, позволяя воздуху проходить внутрь, а жидкости как можно скорее покидать среднее ухо. В результате возможность закупоривания уха снижается: средний отит, сопровождаемый выделениями, у детей старше 8 лет — большая редкость.
приказом Министерства здравоохранения и
социального развития Российской Федерации
от 24 апреля 2006 г. № 314
СТАНДАРТ МЕДИЦИНСКОЙ ПОМОЩИ БОЛЬНЫМ ГНОЙНЫМ И НЕУТОЧНЕННЫМ СРЕДНИМ ОТИТОМ
1. Модель пациента:
Категория возрастная: дети, взрослые
Нозологическая форма: гнойный и неуточненный средний отит: хронический туботимпанальный гнойный средний отит; хронический эпитимпано-антральный гнойный средний отит (хронический гнойный средний отит)
Что такое острый отит?
Острый отит – это инфекционно-воспалительное заболевание уха. Наиболее часто поражается средний отдел данного органа чувств, представленный слуховыми косточками и барабанной полостью. Мужчины и женщины болеют одинаково часто. В большей степени подвержены заболеванию школьники. Средний участок уха у детей может гноиться на фоне воспаления евстахиевой трубы, травм и перепадов атмосферного давления.
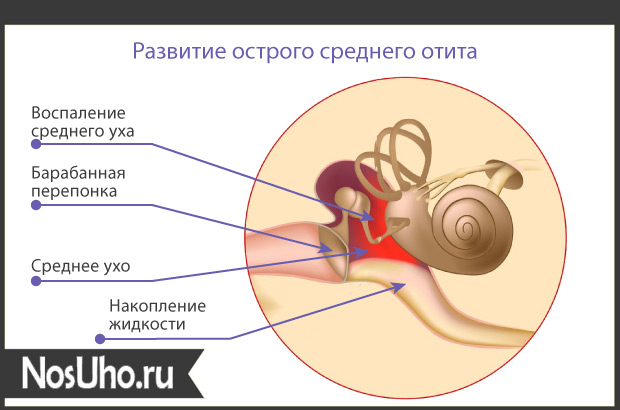
Что такое острый отит
Острый катаральный отит (воспаление среднего уха) длится до 3 недель. Для него характерен отек и воспаление тканей. Острый отит среднего уха может перейти в хроническую форму и стать причиной снижения слуха вплоть до глухоты.
Тяжело протекает острый буллезный отит. Он отличается наличием на барабанной перепонке или стенке слухового прохода болезненных пузырей (булл). Их размер может составлять от 1 до 10 мм. При экссудативном отите у ребенка наблюдается застой секрета, который в норме вырабатывается в ухе. Это является благоприятным фактором для развития воспаления.
Формы и классификация
Различают наружную, среднюю и внутреннюю форму заболевания. Острый средний отит бывает очаговым и диффузным (распространенным), гнойным и негнойным, осложненным и неосложненным, перфоративным (с повреждением барабанной перепонки) и неперфоративным, правосторонним, левосторонним и двусторонним.
Выделяют также доперфоративную стадию, когда слуховая мембрана не повреждена.
1 стадия заболевания длится от нескольких часов до 6 дней. Она характеризуется застоем секрета, образованием гноя, раздражением нервных окончаний и снижением подвижности слуховых косточек (молоточка, наковальни и стремечка), что приводит к нарушению слуховой функции.
Перфоративная стадия отличается разрывом барабанной перепонки вследствие скопившегося в полости уха секрета. Последний выделяется наружу. При вовлечении в процесс слуховой (евстахиевой) трубы развивается тубоотит (сальпингоотит). На заключительном этапе (стадии) болезни отверстие зарастает. Также рекомендуем видео из передачи “Жить здорово”:
Причины заболевания
Если развился острый средний катаральный отит, то причинами тому могут быть:
- снижение иммунитета;
- наличие ринита;
- озена (зловонный насморк);
- воспаление глотки и гортани;
- тонзиллит;
- аденоиды (разрастания слизистой);
- опухоли носоглотки;
- неправильное проведение медицинских манипуляций (катетеризация, продувание);
- повреждение уха инородным телом;
- осложненное течение кори, гриппа, дифтерии, краснухи, туберкулеза, сифилиса;
- переохлаждение;
- скачки атмосферного давления (баротравма).
Все причины острого среднего отита подразделяются на инфекционные и неинфекционные. В первом случае к отеку приводят бактерии (стафилококки, стрептококки, синегнойные палочки) или грибки. Инфицирование происходит тубогенным (через слуховую трубу) или транстимпанальным (через барабанную перепонку) путем. Острый буллезный тип воспаления чаще всего обусловлен вирусными инфекционными заболеваниями.

В развитии данной патологии играют роль следующие факторы:
- неправильная гигиена органа слуха (нерегулярное мытье ушей, частое и неосторожное использование ушных палочек, применение зубочисток и других острых предметов, слишком глубокая чистка);
- недостаточное выделение ушной серы или ее избыток;
- проникновение в ухо грязной воды;
- вредные профессиональные факторы;
- прием ототоксичных лекарств (аминогликозидов);
- наличие менингита (воспаления оболочек головного мозга).
Развитию экссудативного отита у ребенка может способствовать экссудативный диатез.
Симптоматика
Для острого катарального среднего отита у детей характерны следующие признаки:
- повышение температуры тела до +38.. +39ºС (является ответной реакцией организма на размножение микробов);
- односторонняя и двусторонняя боль в ухе, которая усиливается к вечеру, при кашле и чихании, отдает в челюсть и виски; характер боли различный: от тупой до острой и пульсирующей;
- ощущение плеска воды в ухе;
- заложенность уха;
- ощущение в области слухового прохода шума;
- снижение аппетита;
- ухудшение слуха.
Симптомы острого среднего отита с образованием гноя на доперфоративной стадии выражены сильнее. Наблюдается озноб и слабость. Во время перфорации барабанной перепонки у больных наблюдаются выделения из уха. Иногда в них присутствует кровь, что указывает на повреждение кровеносных сосудов.
Гноетечение длится не более 7 дней. Общее состояние больных в этот период улучшается. Проходят шумы и боль. В тяжелых случаях при развитии воспалительного процесса возможны такие симптомы, как тошнота, головокружение и сильная головная боль.
При остром поражении внутреннего отдела органа слуха (лабиринтит) наблюдаются непроизвольные движения глазами (нистагм), повышенная потливость, тошнота, рвота, нарушение равновесия, головокружение, снижение слуха (при вовлечении в процесс нерва), неуверенность и шаткость походки и замедление сердцебиения.
Диагностика отита
При подозрении на острый катаральный отит среднего уха требуется консультация оториноларинголога (лор-врача). Для уточнения диагноза понадобятся:
- Отоскопия (осмотр наружной слуховой трубы и барабанной перепонки). На начальной стадии определяется отек, полнокровие сосудов, инфильтрация (наличие участка уплотнения тканей), выпячивание барабанной мембраны и наличие налета. На стадии перфорации видны щелевидное или округлой формы отверстие и пульсация гноя.
- Микроотоскопия (осмотр при помощи микроскопа).
- Исследование слуха с помощью шепотной и разговорной речи.
- Аудиометрия (определение минимальной силы звука, ощущаемой больным).
- Исследование при помощи камертона.
- Общий анализ крови. Выявляет повышение уровня лейкоцитов и незначительное ускорение СОЭ. Присутствие эозинофилов указывает на развитие мастоидита (воспаление слизистого слоя пещеры и ячеек сосцевидного отростка).
- Рентгенография черепа. Наиболее информативна при подозрении на хронический отит.
- Компьютерная или магнитно-резонансная томография.
Наружный диффузный отит можно выявить при осмотре уха. Врач устанавливает возможные факторы риска развития болезни (травмы, перенесенные вирусные и бактериальные заболевания). Дополнительно проводится осмотр слизистых носоглотки и гортани. Дифференциальная диагностика острого среднего отита проводится с опухолями, отосклерозом (патологическим ростом костной ткани) и кровоизлиянием. После комплексного обследования диагноз фиксируется в медицинской карте.

Методы лечения
Лечение острого отита комплексное. При данной патологии необходимо:
- снять боль;
- подавить активность микробов;
- обеспечить условия для выхода гноя;
- предупредить осложнения.
Лечение чаще всего проводится в амбулаторных условиях. В случае развития осложнений требуется госпитализация. Ухо нужно обезболить анестетиком (анальгетиком). До перфорации барабанной перепонки часто проводится продувание по Политцеру. В стадию перфорации большое внимание уделяется туалету слухового прохода. Хорошо помогает пневмомассаж.
Хирургическое вмешательство
Если острый средний отит сопровождается накоплением большого количества гноя, который не выделяется наружу, то проводится операция (парацентез или антротомия). Прокол (парацентез) позволяет вскрыть барабанную перепонку и откачать гной. После этого вводятся противовоспалительные и противомикробные лекарства.
При перфоративном воспалении уха прокол требуется редко, так как секрет выделяется самостоятельно.
Перед проведением парацентеза необходимо местное обезболивание. При воспалении с перфорацией, осложненном воспалением сосцевидного отростка височной кости, проводится антротомия (вскрытие воздухоносных ячеек для удаления гноя).
Медикаментозное лечение
Если имеется острый гнойный отит, то применяются следующие лекарства:
- антибиотики (цефалоспорины, пенициллины, макролиды);
- сосудосуживающие и противовоспалительные средства;
- кортикостероиды;
- ферменты;
- муколитики (Ацетилцистеин);
- антисептики;
- блокаторы H1-гистаминовых рецепторов (Супрастин, Тавегил, Зодак, Зиртек).
Часто больным назначается Фенспирид.
Лечение обязательно предполагает назначение препаратов местного применения. Они могут вводиться транстимпанальным способом (через барабанную перепонку). Мнение доктора на видео:
Ушные капли
- При лечении острого среднего отита у детей и взрослых применяются капли (Отипакс, Данцил, Унифлокс, Отофа, Нормакс, Анауран). Лекарства применяются по схеме, составленной врачом. Предварительно их подогревают.
- При воспалении наружного уха часто назначается Софрадекс.
- Дополнительно применяются капли в нос (Ксилометазолин, Тизин Ксило, Риностоп).
Физиотерапия
Лечение острого среднего отита включает физиопроцедуры (лазерная терапия, ультрафиолетовое облучение, воздействие током высокой частоты).
При лечении острого гнойного отита противопоказаны прогревания, так как это чревато развитием осложнений.
Народные методы
Если имеется острый катаральный средний отит, то могут применяться следующие средства:
- отвар на основе лавровых листьев для закапывания;
- настой ромашки;
- сок подорожника и чеснока;
- отвар корней щавеля;
- настойка прополиса.
Снимает воспаление острый перец, но его нельзя применять в чистом виде.
Все народные средства используются с разрешения врача.
Как долго лечится заболевание
Врачи знают, сколько дней лечится заболевание. Острый экссудативный отит лечится 1-1,5 недели. В тяжелых случаях терапия затягивается. Длительность лечения определяется наличием осложнений и возбудителем инфекции.
Что можно и что нельзя во время болезни
Если у человека острый гнойный средний отит, то запрещаются:
- прогулки в ветреную погоду без головного убора (особенно следует беречь от ветра новорожденных);
- мытье головы холодной водой;
- самостоятельное очищение слухового прохода;
- прогревания.
Особенностью течения острого среднего отита у детей являются более выраженные общие проявления болезни (например лихорадка). При отсутствии перфорации у них чаще наступает самоизлечение. Чтобы это произошло быстрее, нужно соблюдать покой, пить больше жидкости, закапывать капли и не подвергаться переохлаждению. Для ускорения выздоровления рекомендуется пить витамины.

Профилактические меры
Профилактику и прогноз для здоровья при отите должен знать каждый врач. При своевременном лечении выздоровление наблюдается в 100 % случаев. Чтобы предупредить острый евстахиит и отит, нужно:
- не переохлаждаться;
- носить шапку в холодное время года;
- исключить травмы;
- своевременно лечить ринит, тонзиллит и заболевания глотки;
- проводить вакцинацию от гриппа и других инфекционных заболеваний;
- исключить перепады давления;
- не слушать подолгу музыку в наушниках.
Возможные осложнения
Осложнениями острого гнойного среднего отита являются:
- воспаление оболочек мозга;
- переход заболевания в хроническую форму;
- прогрессирующая тугоухость;
- поражение внутреннего уха;
- нарушение равновесия;
- мастоидит (воспаление сосцевидного отростка височной кости);
- воспаление лицевого нерва;
- сепсис;
- абсцесс.
Иногда последствием отита становится отек мозга. Летальный исход (смерть) является редкостью при данном заболевании.
Опасно воспаление уха у совсем маленького ребенка, т. к. малышу грозит развитие менингита.
Код по МКБ-10
Код по МКБ-10 (Международной классификации болезней) острого среднего отита – H65.0, H65.1 и H66.0. Этими кодами классификатора владеют все оториноларингологи. В МКБ-10 острый средний отит подразделяется на серозный и гнойный.
Здоровый образ жизни – лучшее лекарство от простуды и способ предотвратить многие вирусные заболевания.

Автор статьи: Евгений Иванивич Конютин (врач отоларинголог)
Острый двусторонний средний отит: экссудативный, катаральный, гнойный
Двусторонний отит – это воспалительное заболевание, при котором поражаются ткани ушей левой и правой сторон. При этом патологический процесс может распространяться вглубь, вызывая воспаление не только среднего и внутреннего уха, но и других областей мозгового отдела головы.
Код по МКБ-10
Эпидемиология
Статистика возникновения двусторонних отитов говорит о том, что преимущественно данному заболеванию подвержены дети. Анатомическая незрелость барабанной полости, лабиринта и евстахиевой трубы стимулируют высокий уровень заболеваемости в раннем возрасте. Однако, не исключено их появление и у людей молодого и зрелого возрастов. Наиболее встречаемым видом является патология среднего уха. Как правило, 80% детей в возрасте до 3 лет хотя бы один раз перенесли средний отит. Далее по частоте возникновения следует отит наружного уха, который составляет около 20% и наименьшая заболеваемость присуща отиту внутреннего уха – 10%.
Причины двустороннего отита
Основной причиной двустороннего отита являются вирусные и бактериальные агенты. За счет нарушения функции иммунной системы организм теряет устойчивость к воздействию на него различных микроорганизмов. Различают экзогенные (внешние) и эндогенные (внутренние) факторы риска возникновения двустороннего отита. К экзогенным факторам следует отнести переохлаждение, попадание грязной воды в наружные слуховые проходы, двустороннее травматическое повреждение области ушей. Эндогенные факторы представляют собой изменения локального или общего иммунитета, при которых имеет место нарушение реактивности организма. Двусторонний отит чаще всего выступает как вторичная патология и возникает вследствие наличия острых воспалительных процессов в верхних дыхательных путях. Также к факторам возникновения двусторонних отитов можно отнести врожденные аномалии развития, которые создают предрасположенность к появлению в данной области воспалительных процессов.
Патогенез двустороннего отита можно объяснить двумя теориями, и обе эти концепции предполагают изменение структуры слуховой (евстахиевой) трубы. Первая теория гласит, что евстахиева труба поддается механической обструкции (закупорке) вследствие разрастания лимфоидной ткани носоглоточной (аденоиды) или тубарных миндалин. Согласно второй теории, при острых воспалительных процессах в верхних дыхательных путях, слизистая евстахиевой трубы отекает, тем самым суживая ее просвет. За счет того, что внутренний объем трубы уменьшается, в барабанной полости создается отрицательное давление. В связи с наличием отрицательного давления происходит выпотевание жидкости в евстахиеву трубу и в последствии к выпоту присоединяется бактериальная флора. Это способствует активной миграции лимфоцитов и нейтрофилов в данную область, вызывая катаральную стадию отита. По мере увеличения инфекционной нагрузки, катаральный процесс сменяется на гнойный, усугубляя состояние организма.
Симптомы двустороннего отита
Начало двустороннего отита всегда внезапное и острое независимо от возраста, в котором оно возникает. Первыми признаками являются головокружение, головная боль, заложенность ушей, тяжесть в голове, шум в ушах, температура тела поднимается до субфебрильных значений. В ушах появляется жгучая боль стреляющего характера, нарастают явления интоксикации в виде слабости, апатии, тошноты. Из ушей выделяются гнойные массы, снижается слух.
Двусторонний отит во взрослом возрасте протекает менее выражено, чем в детском, явления интоксикации проявляются в разной мере, в зависимости от состояния организма и его иммунной системы. Характерной особенностью острого гнойного двустороннего отита у взрослых является менее выраженное течение процесса. Развитие осложнений возникает реже благодаря сформированным барьерам в виде лимфоидного кольца и зрелой соединительной ткани.
Двусторонний отит у детей протекает с яркой симптоматикой. Подъем температуры тела до 40°С и апатичное поведение ребенка указывает на интоксикационный синдром, в который, также, входит головная боль, тошнота, рвота. На этом фоне могут возникнуть менингеальные симптомы, проявляющиеся в заторможенности сознания и исчезающие при снижении интоксикации организма. При надавливании на козелок уха у ребенка возникает сильная боль, что помогает установить локализацию воспаления. Это объясняется тем, что в раннем возрасте еще отсутствует костный слуховой проход. Особенностью данной патологии у детей является большая вероятность того, что произойдет выздоровление без перфорации слуховой мембраны (за счет высокой сопротивляемости перепонки и лучшего оттока экссудата из широкой евстахиевой трубы).
Для классического протекания гнойного двустороннего отита характерны 3 стадии. На начальном этапе происходит инфильтрация и аккумуляция экссудата в барабанной полости, появляются боль в ухе, гиперемия (покраснение), нарушение восприятия звуков, явления интоксикации. В результатах клинического анализа крови наблюдается повышение количества лейкоцитов, увеличение СОЭ. Для второй стадии свойственно расплавление барабанной перепонки гнойным экссудатом, за счет чего появляется перфоративное отверстие и гноетечение из ушей. Благодаря оттоку гноя больной чувствует облегчение, симптомы стихают и динамика заболевания улучшается. Третья стадия – репаративная, в это время прекращается гноетечение, перфорация слуховой мембраны рубцуется, происходит очищение полости среднего уха и функции слухового аппарата восстанавливаются. Продолжительность каждой стадии колеблется от 2-3 дней до 2 недель.
Двусторонние отиты систематизируются на острые и хронические в зависимости от течения заболевания; по степени тяжести – легкая, средняя и тяжелая; по виду экссудата – катаральный (серозный), гнойный; по локализации – отиты наружного, среднего и внутреннего уха.
Двусторонний наружный отит – группа воспалительных заболеваний наружного уха. Локализованная форма наружного отита часто проявляется в виде ограниченных гнойно-воспалительных процессов, среди которых наиболее распространенным является фурункул наружного слухового прохода. Данное гнойно-некротическое воспалительное заболевание клинически проявляется довольно агрессивно: возникает резкая боль в ухе, которая распространяется в зубы, шею, лицевую и височную области. Отмечается резкое усиление боли во время пальпации уха вблизи фурункула. Иногда наблюдается увеличение регионарных лимфатических узлов, поднимается температура тела. Заболевание заканчивается примерно через 5-7 суток, если протекает без осложнений. Диффузный отит характеризуется поражением кожи наружного уха, при котором воспаление распространяется на слуховые косточки и слуховую мембрану. Клинически эта форма двустороннего наружного отита характеризуется болью, зудом в ушах, тугоухостью. Если диффузный отит имеет хроническое течение, то все вышеуказанные симптомы проявляются в меньшей степени, а заболевание становится затяжным и вялотекущим.
Острый двусторонний экссудативный отит (серозный средний отит) – это воспаление тканей среднего уха, при котором фокус поражения попадает на слизистую барабанной полости и слуховой трубы. Главный признак данного патологического процесса – скопление в барабанной полости катаральной жидкости. Двусторонний экссудативный отит является комплексным понятием, его течение разделяют на несколько стадий. Первая стадия – острый двусторонний катаральный отит (евстахиит). В связи с нарушением циркуляции воздуха в слуховой трубе происходит застой воздуха в камере среднего уха и развивается серозное воспаление. На этом этапе ощущается небольшое снижение слуха, дискомфорт в ухе, незначительная заложенность, аутофония (ощущение, которое можно охарактеризовать как «звон голоса в голове»). Вторая стадия – острый двусторонний секреторный отит, связан с усилением секреции и накоплением слизи в полости среднего уха. Симптоматически это представлено давлением в ухе, снижением слуха (более тяжелым, чем на первой стадии), шумом в ухе. Характерным субъективным признаком для данной стадии является ощущение переливания жидкости в ухе при наклонах головы и смене положения тела. Длительность второй стадии – от 1 до 12 мес. Третья стадия – мукозная, в этот период скопившаяся слизь становится более густой и вязкой. Нарушение восприятия звука усугубляется, симптом переливания жидкости может отсутствовать. Длительность стадии – от 12 до 24 месяцев. Четвертая стадия – адгезивный средний отит, отличается фиброзной перестройкой слизистой оболочки. При этом секреция слизи снижается вплоть до полного прекращения, а в тканях среднего уха проходят процессы рубцевания, что приводит к необратимой тугоухости.
Острый двусторонний гнойный отит – гнойно-воспалительное заболевание, которое подразумевает вовлечение в процесс слизистой всех отделов среднего уха. Начальная стадия имеет название «доперфоративная», что говорит о целостности слуховой мембраны на данном этапе. Однако, симптоматика доперфоративной стадии довольно яркая: отмечается резкая, мучительная боль в ушах, которая распространяется в височную и теменную область. Также, больной ощущает заложенность в ушах, шум, снижение остроты слуха. Помимо этого, присутствуют симптомы интоксикации: резкое повышение температуры тела до 38-39°С, озноб, головная боль, слабость, лейкоцитоз в клиническом анализе крови, повышение СОЭ. Данный период длится около 2-3 дней. Вторая стадия – перфоративная, отличается уменьшением общей симптоматики, стиханием боли в ушах. Однако, в этот период происходит перфорация барабанной перепонки, что провоцирует гноетечение из уха. Данная стадия протекает в течение 5-7 дней. Завершающей является репаративная стадия, которая предполагает прекращение гноетечения и рубцевание перфорации барабанной перепонки. Следует отметить, что не всегда гнойный процесс проходит все 3 стадии. Практика показывает, что во многих случаях гнойное воспаление становится вялотекущим и затяжным. У некоторых больных на второй стадии общее состояние не улучшается, несмотря на перфорацию барабанной перепонки и свободный отток гнойного содержимого. В последнее время все чаще наблюдаются случаи, когда острый двусторонний гнойный отит переходит в хронический и регулярно рецидивирует. Однако, чаще всего заболевания протекает не более 2-3 недель и заканчивается выздоровлением.
Хронический двусторонний отит представлен двумя основными формами – мезотимпанитом и эпитимпанитом. Мезотиппанит – это гнойно-воспалительное заболевание, которое характеризуется поражением слизистой оболочки среднего и нижнего отделов барабанной полости и слуховой трубы. Особенностью данной патологии является то, что костная ткань слуховых косточек не подвергается деструкции. Клиническая картина мезотимпанита предполагает появление жалоб на регулярное возникновение боли в ушах, снижение слуха и гноетечения. Этот вид отита протекает с чередованием периодов обострения и ремиссии. Эпитимпанит представляет собой воспалительно-деструктивный процесс, который проходит в надбарабанном пространстве и сосцевидном отростке. При этом заболевании поражаются слуховые косточки, что ведет к формированию тяжелой патологии слухового анализатора. Основными проявлениями эпитимпанита являются гнойные выделения из уха, которые имеют зловонный запах.
Осложнения и последствия
Последствия и осложнения двусторонних отитов связанны в первую очередь с длительностью заболевания и его течением. Если вовремя проведена медикаментозная терапия, то процесс выздоровления происходит в течение недели. Но, если острый процесс не подвергался лечению, то он может перейти в хроническую вялотекущую форму, либо распространиться на соседние области, включая оболочки (менингит) и синусы головного мозга.
Одним из осложнений двустороннего отита считается острый мастоидит, который возникает параллельно с острым отитом. Воспаление слизистой оболочки среднего уха переходит на ткани сосцевидного отростка, что является начальной стадией этого заболевания. Однако, если острый отит заканчивается выздоровлением, то развития мастоидита не происходит. Если же все мастоидит возник, стоит ожидать таких симптомов, как боль в ухе и соответствующей половине головы на стороне поражения, пульсирующий шум в ушах, усиление симптоматики ночью и симптомы интоксикации. В таком случае стоит немедленно обратиться к врачу.
Лабиринтит и парез лицевого нерва возникают как осложнения среднего отита в результате проникновения воспалительных явлений во внутреннее ухо, скопления гнойного экссудата и расплавления структур лицевого нерва. Данные осложнения характеризуются нарушением функций вестибулярных и слуховых рецепторов, что проявляется головокружением, расстройствами статики и координации, онемением соответствующей половины лица, чувством ползания мурашек, сухостью глаз, расстройствами вкуса и слюноотделения.
Абсцессы мозга и мозжечка возникают в результате распространения гноя из барабанной полости или сосцевидного отростка и его абсцедирования в структурах мозга. Эти грозные осложнения проявляются симптомами интоксикации, менингита, нарушениями сердечной деятельности, изменениями в составе крови. При наличии вышеописанных симптомов необходимо обратиться к нейрохирургу.
Диагностика двустороннего отита
Диагностическими критериями при двустороннем отите являются данные анамнеза, основные жалобы, осмотр, инструментальные обследования и лабораторные исследования. Если человек ранее переносил какие-либо воспалительные заболевания ушей, то вероятность их повторного возникновения довольно высока. Это связано со снижением местного иммунитета в области перенесенного воспалительного процесса. При установлении правильного диагноза следует четко понимать, когда начались первые признаки заболевания и чем они были спровоцированы. После этого необходимо проанализировать текущее состояние организма и основные жалобы (например, боль в ушах, заложенность, снижение слуха, аутофония и др.).
Одним из ключевых инструментальных методов является отоскопия. Она позволяет оценить состояние тканей среднего уха, в т.ч. барабанной перепонки. При проведении данной процедуры можно определить степень тяжести воспалительного процесса, наличие и локализацию перфораций слуховой пластинки. Поскольку система среднего уха связана с носоглоткой посредством евстахиевой трубы, необходим также осмотр слизистой оболочки носовой и ротовой части глотки. Эффективным диагностическим методом является продувание евстахиевых труб. С помощью него можно оценить функциональное состояние слуховой трубы. Это очень важная процедура, так как нарушение проходимости слуховых труб – это первое звено в патогенезе воспалительных заболеваний ушей. При подозрении на средний отит выполняется тимпанометрия, которая позволяет определить подвижность барабанной перепонки, т.е. ее функциональные способности в момент заболевания. Аудиометрия – метод оценки слуховой функции при жалобах на тугоухость и снижение восприятия звука. Компьютерная томография или магнитно-резонансная томография – наиболее эффективные инструментальные методы диагностики на сегодняшний день. С их помощью можно не только определить наличие структурных нарушений слухового анализатора, но и выявить возможные осложнения (мастоидит, менингит, гнойный абсцесс).
Не менее важную роль в диагностике двусторонних отитов играют лабораторные анализы. Оценив клинический анализ крови, можно определить наличие воспалительного процесса в организме (лейкоцитоз, ускорение СОЭ). При аллергических реакциях наблюдается увеличение количества эозинофилов. Для определения возбудителя заболевания проводится бактериальный посев. Таким образом можно распознать вид бактериального агента и применить рациональную антибиотикотерапию. Если заболевание находится в состоянии ремиссии, то очень важно не допустить рецидива воспалительного процесса. Для этого необходимо выполнить иммунограмму и оценить уровень устойчивости иммунитета.
Хронический гнойный средний отит: терминология, диагностика и лечебная тактика
Для цитирования: Гаров Е.В. Хронический гнойный средний отит: терминология, диагностика и лечебная тактика // РМЖ. 2011. №6. С. 390
Определение. Хронический гнойный средний отит (ХГСО) – заболевание среднего уха, характеризующееся наличием перфорации барабанной перепонки, периодическими выделениями из среднего уха, шумом в ухе и снижением слуха.
H66.1. Хронический туботимпальный гнойный средний отит (хр. туботимпанальная болезнь, мезотимпанит).
H66.2. Хронический эпитимпано–антральный гнойный средний отит (хр. эпитимпано–антральная болезнь, эпитимпанит).
ХГСО – распространенная патология среднего уха поликлинического и стационарного уровня оториноларингологической помощи. В структуре заболеваний уха на долю ХГСО приходится 27,2%. Распространенность ХГСО в нашей стране составляет от 8,4 до 39,2 на 1000 населения. Среди пациентов с ЛОР–патологией, которым оказывается помощь в ЛОР–стационарах, 5,7–7% страдают ХГСО, а в сурдологических отделениях – около 40%. ХГСО с частыми обострениями является причиной отогенных осложнений, которые в настоящее время возникают у 3,2% больных: у 1,97% наблюдаются интракраниальные (менингит, абсцесс мозга и др.), у 1,35% – экстракраниальные (субпериостальный абсцесс, лабиринтит и др.) осложнения. Смертность от осложнений при ХГСО составляет 16,1%. Одной из причин развития деструкции в среднем ухе является холестеатома, которая выявляется у 24–63% больных ХГСО при любой локализации перфорации барабанной перепонки. Костная резорбция при отите с холестеатомой, по данным ряда авторов, обнаруживается в 78,8% случаев.
Заболевание чаще двустороннее и является результатом предшествующего острого гнойного среднего отита. Немаловажную роль в развитии ХГСО играют тубарная дисфункция, бессистемное назначение антибиотиков, увеличение общей сенсибилизации населения, а в последние годы – травматические повреждения среднего уха.
Профилактика. Профилактика ХГСО – это рациональное лечение больных экссудативным и острым средним отитом, а также устранение причин, вызывающих тубарную дисфункцию.
Скрининг. Профилактические осмотры оториноларингологом детского и взрослого населения позволяют выявлять бессимптомные формы данного заболевания. При выявлении тугоухости требуется консультация сурдолога.
Согласно 10–й Международной классификации болезней различают хронический туботимпальный гнойный средний отит (мезотимпанит) и хронический эпитимпано–антральный гнойный средний отит (эпитимпанит). В нашей стране придерживаются классификации И.И. Потапова (1959), основанной на локализации, размере перфорации барабанной перепонки и вариантах течения заболевания, где выделяются мезотимпанит, эпитимпанит и эпимезотимпанит. Внедрение эндомикроскопии в практику и результаты патоморфологических исследований при ХГСО показали условность этой классификации вследствие различных морфологических вариантов воспаления и его последствий независимо от локализации дефекта перепонки. Сегодня при длительном течении ХГСО можно встретить сочетание катарального воспаления слизистой оболочки с участками фиброзирования, тимпаносклероза, кариеса и холестеатомы, что отражает динамику воспаления и его исходы. Такой полиморфизм проявлений затрудняет четкое разграничение клинических форм ХГСО (доброкачественный или нет) и объясняет активную хирургическую тактику в каждом случае заболевания.
Жалобы и анамнез. Пациентов с ХГСО беспокоят выделения из больного уха слизистого или гнойного характера, снижение слуха и низкочастотный шум в ухе. Характерными для холестеатомы являются гнойные выделения с неприятным (ихорозным) запахом. При обострении заболевания наблюдаются оталгия, обильные гнойные выделения, головная боль и клинические проявления осложнений (системное головокружение и др.). Частота обострений зависит от локализации перфорации, провоцирующих факторов заболевания и иммунной защиты организма. Для эпитимпанита характерно бессимптомное течение в отличие от мезо– и эпимезотимпанита, для хронического катарального воспаления слизистой оболочки (так называемого мукозита) – постоянные скудные слизистые выделения из среднего уха.
Физикальное обследование. Диагностика ХГСО основывается на характерной отоскопической картине. При отоскопии (отомикроскопии) можно оценить количество и характер отделяемого в слуховом проходе и барабанной полости, дефект барабанной перепонки и ее ретракцию, изменение слизистой оболочки медиальной стенки (от гиперплазии до полипа), состояние окон лабиринта, кариозную деформацию латеральной стенки аттика, рукоятки молоточка и наковальни, выявить грануляции и холестеатому (рис. 1).
При обострении верифицировать эти изменения затруднительно из–за воспалительных изменений кожи слухового прохода, барабанной перепонки и слизистой барабанной полости (рис. 2).
Для оценки состояния устья слуховой трубы, аттика и послеоперационной полости используется эндоскопия (жесткий эндоскоп диаметром 4 мм, угол осмотра 300, 700), как и для ведения фотодокументации (рис. 3). С помощью промывания или транстимпанального нагнетания антисептических растворов определяют проходимость адитуса, слуховой трубы и наличие холестеатомы в недоступных для осмотра отделах барабанной полости. Для определения степени проходимости слуховых труб используются пробы Тойнби, Вальсальвы, продувание слуховой трубы по Политцеру или с помощью катетера.
В оценке провоцирующих факторов важную роль играет эндоскопия полости носа и носоглотки.
Исследование слуховой функции с помощью разговорной речи, камертональных тестов (Ринне, Федеричи и Вебера) и тональной пороговой аудиометрии позволяет уточнить степень и характер слуховых нарушений. При ХГСО у больных наблюдается кондуктивная и смешанная тугоухость. На степень тугоухости влияет не только локализация дефекта барабанной перепонки, но и сохранность, подвижность цепи слуховых косточек, наличие адгезий и лабиринтных осложнений.
Комплексное отоневрологическое исследование проводится при системном головокружении у пациента с ХГСО для диагностики отогенных осложнений (фистула лабиринта, лабиринтит и др.).
Инструментальные и лабораторные исследования. Для определения распространения процесса и наличия костной деструкции при ХГСО используется рентгенография височных костей по Шюллеру и Маейру. Однако данные исследования представляют меньшую информацию в сравнении с компьютерной томографией (КТ) височных костей. Высокоразрешающая КТ шагом 1–2 мм в аксиальной и коронарной проекции, выполненная в стадии ремиссии, дает полную информацию о состоянии структур височной кости (рис. 4).
Больным ХГСО для назначения адекватной терапии проводится бактериологическое исследование отделяемого из уха на флору и ее чувствительность к антибиотикам. Часто выявляется полиморфная флора, но в то же время для мезотимпанитов характерна аэробная, а для эпитимпанитов – анаэробная флора.
Клинические исследования крови и мочи, данные ЭКГ и рентгенографии легких назначаются для определения общего состояния больного и влияния хронического очага инфекции на организм в целом.
1) Мирингит (бактериальный, грибковый). Характеризуется скудными гнойными выделениями из уха и заложенностью уха. При отоскопии определяются утолщенность барабанной перепонки, грануляции на ее поверхности и грибковые мицелии без нарушения целостности барабанной перепонки (проба Вальсаль).
2) Холестеатома наружного слухового прохода. Проявляется скудными гнойными выделениями с неприятным запахом, грануляциями и деструкцией нижней стенки наружного слухового прохода. Предпосылками для образования служат узкий костный отдел и экзостозы наружного слухового прохода или его травма. Отсутствует снижение слуха. Помощь в диагностике оказывает КТ височных костей.
3) Врожденная холестеатома височной кости. Выявляется, как правило, при КТ височных костей, так как длительное время не проявляет себя клинической симптоматикой. Отсутствует в анамнезе острый средний отит, хорошо развита клеточная система сосцевидного отростка. Клинические проявления обусловлены ростом холестеатомы и деструкцией лабиринта.
4) Туберкулезный перфоративный средний отит. Характеризуется атипичностью течения заболевания, белым фибринозным налетом на медиальной стенке барабанной полости, ранним периферическим парезом лицевого нерва и отсутствием эффекта от общепринятой консервативной терапии. В диагностике важную роль играют патоморфологические исследования биоптатов, рентгеновское исследование грудной клетки и проба Манту.
5) Гломусная опухоль (хемодектома). Может проявляться полипом в слуховом проходе при экстратимпанальном росте и снижением слуха. Типичным симптомом является пульсирующий ушной шум. Отсутствуют сведения о заболевании среднего уха и выделения из него. Диагноз устанавливается по данным КТ височных костей в сосудистом режиме.
Показания к консультации других специалистов. При появлении отогенных осложнений (экстракраниальных или интракраниальных) показано проведение магнитно–резонансной томографии головного мозга, консультации невролога, окулиста и нейрохирурга для определения тактики лечения пациента.
Цель лечения – ликвидация очага инфекции в среднем ухе для профилактики и коррекции тугоухости, предупреждения отогенных осложнений.
Показания к госпитализации:
• экстренные – при развитии отогенных осложнений на фоне обострения ХГСО госпитализация в ЛОР–отделение ургентной помощи для обследования и хирургического лечения в объеме санации;
• отсроченные – при обострении ХГСО госпитализация в оториноларингологическое отделение для обследования и проведения консервативной терапии;
• плановые – при ремиссии ХГСО госпитализация в сурдологическое отделение для санации и реконструкции структур среднего уха.
При обострении ХГСО эффективна местная терапия с применением антибактериальных (ушные капли «Ципромед», «Отофа», «Нормакс», «Данцил» и др.) с учетом чувствительности идентифицированной микрофлоры, гормональных (эмульсия гидрокортизона, р–р дексаметазона) или комбинированных (ушные капли «Комбинил Дуо») препаратов транстимпанально 2 раза в сутки, после удаления отделяемого из уха в течение 7 дней. Наличие признаков интоксикации и осложнений определяет парентеральное назначение антибактериальной, дезинтоксикационной и симптоматической терапии.
При хронических заболеваниях в полости носа, искривлении перегородки носа и других процессах необходимо проводить консервативное их лечение или хирургическую коррекцию в плановом порядке, что в значительной степени повышает эффективность хирургии на среднем ухе.
Консервативная терапия при вялотекущем процессе у больных ХГСО оправдана в течение 10 дней в качестве подготовки пациента к хирургическому вмешательству. В этот период проводится и обследование пациента. Местное лечение в качестве транстимпанальных нагнетаний целесообразно осуществлять с применением антибактериальных (0,5–1% р–р диоксидина, 0,01% р–р мирамистина и др.), муколитических (ацетилцистеин) и гормональных или комбинированных препаратов 2 раза в сутки. Комбинации вышеперечисленных препаратов с местными физическими факторами воздействия (лазерным облучением, электростимуляцией мышц слуховой трубы и др.) уменьшают явления катарального воспаления слизистой оболочки барабанной полости (так называемого мукозита) и улучшают функции слуховой трубы. При диагностике холестеатомы в аттикальной зоне на дооперационном этапе рекомендуется максимально возможное удаление холестеатомных масс и использование препаратов на спиртовой основе (3% р–р борного или левомицетинового спирта) для уменьшения перифокального воспаления посредством дегидратации.
В качестве основного вида лечения консервативная терапия, носящая паллиативный характер, оправдана только у больных с тяжелыми сопутствующими заболеваниями при условии регулярного наблюдения.
Хирургическая санация при обострении ХГСО с отогенными осложнениями выполняется в экстренном или отсроченном порядке под общей анестезией в объеме аттикоантротомии с удалением задней стенки слухового прохода или в расширенном ее варианте в зависимости от осложнений.
В плановом порядке хирургическое вмешательство у больных ХГСО проводится через 6–12 месяцев после обострения в условиях специализированного отделения. Хирургия на «сухом» ухе всегда менее радикальна, позволяет дифференцировать и сохранить структуры среднего уха, избежать ятрогенных осложнений и добиться лучших результатов. Вместе с тем выбор методики операции индивидуален и определяется длительностью течения ХГСО, степенью распространения и выраженности патологического процесса, анатомическими особенностями сосцевидного отростка, уровнем слуховых нарушений, состоянием слуховой трубы, квалификацией хирурга и наличием современной аппаратуры. В связи с этим отохирурги используют интрамеатальный, эндауральный, заушный или комбинированный хирургические подходы.
При «сухих» центральных дефектах барабанной перепонки у пациентов с ХГСО интрамеатальным подходом после ревизии барабанной полости выполняется тимпанопластика I–III типа (по Х. Вульштейну) с применением в качестве пластических материалов аутотканей (аутохряща, аутофасции и меатального лоскута). При тотальных и субтотальных перфорациях тимпанальной мембраны эффективна только многослойная пластика, где в качестве опорного каркаса используется аутохрящевая пластина, которая при толщине 0,5 мм не влияет на звукопроведение.
У больных ХГСО и мукозитом после ревизии всех отделов барабанной полости и иссечения гиперплазированных участков слизистой оболочки вне зависимости от размера дефекта барабанной перепонки применяется многослойная пластика с (или без) дренирования барабанной полости, что в значительной степени повышает эффективность операции. Как показывают собственные наблюдения, проявления мукозита барабанной полости у больных ХГСО в силу незнания этой патологии часто принимают за обострение с элементами остеодеструкции, что является причиной необоснованного проведения больших по объему санирующих операций.
У пациентов с ХГСО и холестеатомой в зависимости от активности кариозного процесса, его распространенности и наличия осложнений используются щадящие закрытые и открытые методики санирующих хирургических вмешательств с одновременной реконструкцией звукопроводящей цепи аутотканями. При кистовидной невоспаленной холестеатоме в аттике и адитусе выполняется аттикоадитотомия интрамеатальным (эндауральным) подходом с удалением холестеатомы, реконструкцией аттика и тимпанопластикой I–III типа (закрытый вариант). При распространении невоспаленной холестеатомы в антрум предпочтительной является раздельная аттикоантротомия с тимпанопластикой комбинированным подходом, которая обеспечивает адекватную санацию и сохранение задней стенки слухового прохода. В зарубежной практике эта методика самая распространенная (69% всех операций при холестеатоме). Обязательным условием выполнения закрытых санирующих вариантов операций является ревизия зоны локализации холестеатомы через 1 год. В случаях воспаленной или стелющейся холестеатомы в зависимости от ее распространения и наличия лабиринтных осложнений проводятся полуоткрытые (аттикоадитотомия) или открытые варианты операции (аттикоантротомия с удалением задней стенки слухового прохода) с тимпанопластикой III–IV типа эндауральным или заушным подходом. При невозможности одновременной тимпанопластики она может быть выполнена вторым этапом через 8–12 месяцев. Результаты тимпанопластики одновременно с санирующей операцией или выполненной вторым этапом существенно не различаются. Формирование большой мастоидальной полости требует мастоидопластики или удаления верхушки сосцевидного отростка для уменьшения послеоперационной полости.
За рубежом у 73% больных ХГСО с холестеатомой проводятся закрытые операции, у 27% – открытые, в том числе только у 1,3% больных выполняется радикальная санирующая операция на ухе. Многие авторы отмечают одинаковую частоту послеоперационных холестеатом, реперфораций и кохлеарных нарушений при открытых и закрытых методиках операций.
Представленная тактика лечения больных ХГСО позволяет у 92,4% добиться эффективности тимпанопластики, а при холестеатоме у 60% – выполнить операцию по закрытому варианту и у 93% больных провести тимпанопластику с хорошим функциональным результатом.
Прогноз заболевания благоприятный при постоянном наблюдении оториноларинголога, раннем выполнении санирующих, реконструктивных операций и качественном лечении обострений.
1. Крюков А. И. и соавт. Показатели заболеваемости и качество оказания амбулаторной лор–помощи больным с патологией уха и верхних дыхательных путей в городе Москве // Мат–лы VII науч.–практ. конференции «Фармакологические и физические методы лечения в оториноларингологии». – М., 2008. – с. 10–13.
2. Загайнова Н. С., Бродовская О. Б. О хирургическом лечении хронического гнойного среднего отита // Российская оториноларингология. – 2008. – Прил. 2. – с. 247–249.
3. Тарасов Д. И., Федорова О. К., Быкова В. П. Заболевания среднего уха. – М.: Медицина, 1988. – 185 с.
4. Тос М. Руководство по хирургии среднего уха. – Томск, 2005. – Т. 1, 2.
5. Ajalloueyan M. Experience with surgical management of cholesteatomas // Arch. Otolaryngol. Head Neck Surg., 2006; 132 (9): 931–933.
6. Gacek R. Ear surgery. – Springer – Verlag, Berlin, Heidelberg, 2008: 120 s.
7. Ikeda M. et al. Canal wall down tympanoplasty with canal reconstruction for middle–ear cholesteatoma: post–operative hearing, cholesteatoma recurrence, and status of re–aeration of reconstructed middle–ear cavity // J. Laryngology & Otology, 2003; 117 (4): 249–255.
8. Mishiro Y. et al.Tympanoplasty with and without mastoidectomy for non–cholesteatomatous chronic otitis media // Eur. Arch. Otorhinolaryngol., 2001; 258: 13–15.
9. Osma U., Cureoglu S., Hosoglu S. The complications of chronic otitis media: report of 93 cases // J. Laryngology & Otology. – 2000; 114 (2): 97–100.
10. Sasaki T. et al. Results of hearing tests after total middle ear reconstruction // Acta Otolaryngologica, 2007; 127 (5): 474–479.
11. Syms M., Luxford W. Management of Cholesteatoma: Status of the Canal Wall // Laryngoscope, 2003; 113 (3): 443–448.
12. Yung M. The use of middle ear endoscopy: has residual cholesteatoma been eliminated? // J. Laryngology & Otology, 2001; 115 (12): 958–961.
Раннее детство – особый период становления органов и систем, и прежде всего функции .
Хронический гнойный средний отит (ХГСО) является одним из распространенных заболеваний в о.