Над статьей доктора Александрова П.А. работали литературный редактор Елена Бережная, научный редактор Сергей Федосов
Дата публикации 25 января 2018 г.Обновлено 20 июня 2019 г.
Инфекционный мононуклеоз (болезнь Филатова, железистая лихорадка, «поцелуйная болезнь», болезнь Пфейера) — острое инфекционное заболевание, вызываемое вирусом Эпштейна-Барр, который поражает циркулирующие В-лимфоциты, нарушая клеточный и гуморальный иммунитет. Клинически характеризуется синдромом общей инфекционной интоксикации различной степени выраженности, генерализованнной лимфаденопатией, тонзиллитом, увеличением печени и селезенки и выраженными специфическими изменениями гемограммы.
Этиология
Заболевание впервые описано в 1884 году Филатовым и в 1889 году Пфейером. В 1964 году выделен возбудитель болезни (Майкл Энтони Эпштейн и Ивонна Барр).
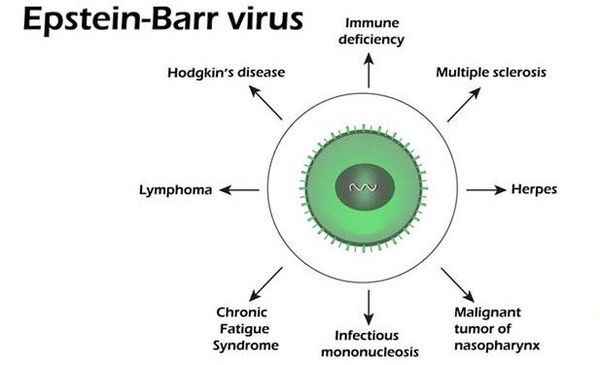
Вирус относится к царству вирусов, семейству герпесвирусов, подсемейству гамма-вирусов, вид — вирус Эпштейна-Барр (4 тип). Является В-лимфотропным вирусом, имеющим сродство и тропность к СД-21. Содержит двухцепочечную ДНК, нуклеокапсид заключён в липидсодержащую оболочку. Содержит несколько главных антигенов — капсидный (VCA), ядерный (EBNA), ранний (EA), мембранный (MA).
Может длительно (пожизненно) персистировать в организме. Играет этиологическую роль в развитии лимфомы Беркитта и назофарингеальной карциномы у лиц с ослабленным иммунитетом (преимущественно у жителей Африканского континента).
Вирус малоустойчив к действию температуры свыше 60℃, ультрафиолетовому излучению, дезинфицирующим средствам, малоустойчив к действию низких температур и высушиванию.[3][4]
- Эпидемиология
- Источник инфекции — больной человек манифестными и стертыми формами заболевания, но преимущественно — вирусоносители, не имеющие никаких явных признаков заболевания (как клинически, так и лабораторно).
- Механизмы передачи:
- воздушно-капельный (аэрозольный);
- контактный (посредством слюны — «болезнь поцелуев»);
- гемоконтактный (парентеральный, половой);
- вертикальный (трансплацентарный).
Вирус может выделяться до 18 месяцев после первичного инфицирования, преимущественно со слюной, далее возможность выделения значительно снижается и зависит от конкретных условий, в которых происходит жизнедеятельность организма инфицированного (заболевания, травмы, приём препаратов, снижающих иммунитет).
Максимальная частота инфицирования приходится на возраст 10-18 лет, причём чем ранее оно происходит (за исключением раннего детского возраста), тем менее выраженные клинические проявления соответствуют проявлению заболевания.
Повышение заболеваемости происходит в зимне-весенний период и связано как со снижением общей резистентности организма, сплоченностью коллективов, так и в значительной степени с повышением гормонального фона и романтического влечения молодых людей. К 25 годам маркеры инфицирования вирусом имеют более 90% населения планеты (т. е.
являются ВЭБ-инфицированными), причём подавляющее большинство без каких-либо явных проблем со здоровьем, что, по-видимому, следует считать абсолютно нормальным состоянием человеческого организма соответствующих возрастных категорий. Иммунитет стойкий (защищает от повторных заражений и обострений), летальность низкая.[3][4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Инкубационный период от 4 до 15 дней, по некоторым данным — до 1 месяца.
Характерные синдромы:
- общей инфекционной интоксикации;
- органных поражений (генерализованная лимфаденопатия);
- тонзиллита (является главным при типичной форме заболевания);
- гепатолиенальный (увеличение печени и селезёнки);
- изменения гемограммы (синдром «мононуклеоза»);
- экзантемы (чаще при использовании антибиотиков);
- нарушения пигментного обмена (желтуха);
- госпитальной абстиненции.
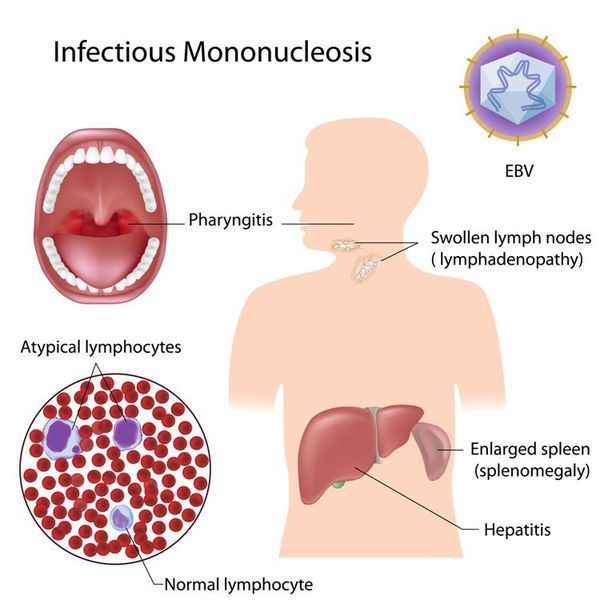
Начало заболевания постепенное (т. е. основной синдром появляется позже 3-х суток от начала клинических проявлений). Постепенно появляется и нарастает лихорадка с повышением температуры тела до 38-39 ℃, продолжающаяся до 3-х недель и более, слабость, отсутствие аппетита. Миалгии не характерны.
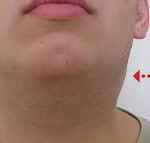
Симметрично увеличиваются лимфоузлы разных групп, преимущественно заднешейные, переднешейные, затылочные, у некоторых больных также вовлекаются подмышечные, локтевые, паховые, внутрибрюшные (мезаденит). Характерной особенностью является их малоболезненность, мягкоэластичность, отсутствие изменений покрывающей покровной ткани.
Увеличение размеров сохраняется до 1 месяца и более и зачастую приводит к значительным дифференциально-диагностическим трудностям.
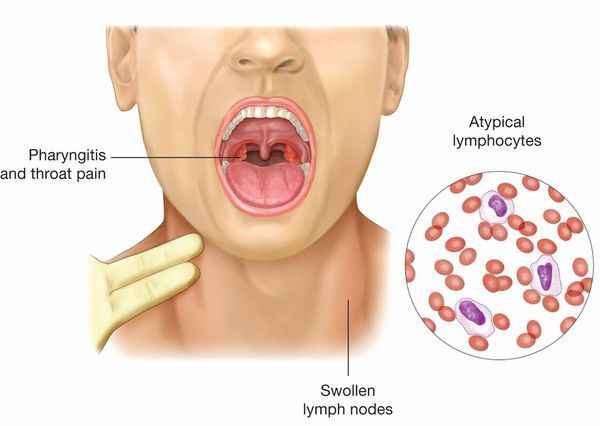
После определенного начального периода в типичных случаях развивается острый тонзиллит (лакунарный, язвенно-некротический) с обильными белыми, грязно-серыми творожистыми налётами, легко крошащимися и снимающимися шпателем и растираемыми на стекле. Боли в горле носят умеренный характер.
В некотором проценте случаев развивается периорбитальный отёк, проявляющийся двусторонним преходящим отёком век. Практически всегда происходит увеличение селезёнки, которая характеризуется гладкостью, эластичностью, чувствительностью при пальпации.
Достигая иногда больших размеров, селезенка может разорваться. Нормализация её величины происходит не ранее 4 недель от начала болезни, может затягиваться на несколько месяцев.
С чуть меньшей частотой происходит и увеличение печени, сопровождающееся нарушением её функции и развитием гепатита различной степени выраженности (доброкачественного течения).[3][4][6]
При неверном истолковании симптоматики и применении антибиотиков аминопенициллинового ряда в 70-80% появляется сыпь (может быть пятнистая, пятнисто-папулёзная, ярко-красная, с тенденцией к слиянию, различной локализации, без явной этапности появления). При инфицировании в раннем детском возрасте течение заболевания обычно асимптомное или малосимптомное и чаще проходит под маской лёгкого ОРЗ.
При адекватном иммунном ответе течение заболевания обычно доброкачественно и заканчивается формированием вирусоносительства, при полном отсутствии симптоматики и лабораторных изменений.
В редких случаях врожденных или приобретенных иммунодисфункций, иммунодепрессивных заболеваний, приёме цитостатических препаратов может формироваться или развиваться по типу реактивации т. н. «хронический мононуклеоз», протекающий циклично с периодами обострений и ремиссий.
В клинической картине данного заболевания фигурируют практически все синдромы острого процесса, но являются гораздо менее выраженными, чаще при отсутствии тонзиллита и выхода на первый план абстинентного синдрома.
Ввиду того, что данное состояние не является самостоятельным заболеванием, а лишь следствием имеющегося основного иммунопатологического процесса, его следует подразумевать не как мононуклеоз, а хроническую активную Эпштейн-Барр вирусную инфекцию и соответственно подходить к обследованию и лечению с учётом этой позиции.
Доказана возможность трансплацентарной передачи ВЭБ при первичном инфицировании у беременных и развитие врождённой ВЭБ-инфекции у новорожденного, проявляющейся в виде полиорганного поражения внутренних органов, частота и тяжесть в зависимости от сроков.[1][3][4]
Входные ворота — слизистая оболочка ротоглотки и верхних дыхательных путей. Размножаясь в клетках эпителия, вирус вызывает их разрушение, далее происходит выброс в кровь новых вирионов ВЭБ и медиаторов воспаления, что обуславливает вирусемию и генерализацию инфекции, в т. ч.
накопление вируса в лимфоидной ткани ротоглотки и слюнных железах, развитие интоксикационного синдрома. Ввиду тропности ВЭБ к СД-21 B-лимфоцитов, вирус внедряется в них, однако не разрушает, а заставляет пролиферировать, т. е. действует как В-клеточный активатор.
Развиваются нарушения клеточного и гуморального иммунитета, что ведет к выраженному иммунодефициту, в результате чего происходит наслоение бактериальной флоры (гнойный тонзиллит).
С течением времени активируются Т-лимфоциты (СД-8), обладающие супрессорной и цитотоксической активностью, появляются атипичные мононуклеары, что приводит к угнетению вируса и переходу заболевания в фазу неактивного носительства. ВЭБ обладает рядом свойств, позволяющих ему в определенной мере ускользать от иммунного ответа, что особенно ярко проявляется при хронической активной инфекции.
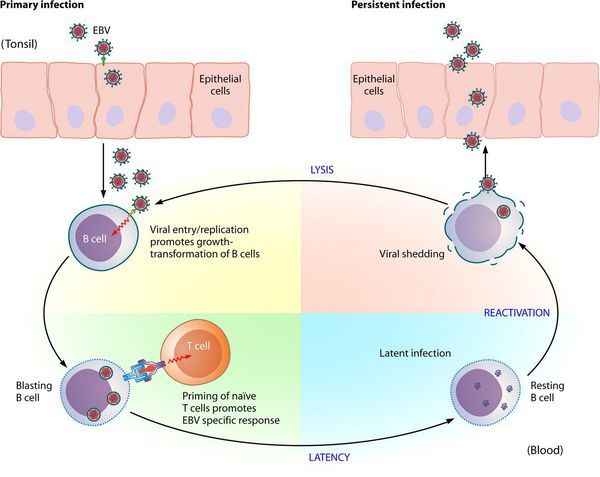
В некоторых случаях при дефектной (отсутствии, неполной) Т-реакции пролиферация В-лимфоцитов приобретает неконтролируемое течение, что может привести к развитию лимфопролиферативного заболевания (лимфомы).[2][4][5]
- 1. По клинической форме:
- а) типичная;
- б) атипичная;
- желтушная (при развитии выраженного поражения печени);
- экзантемная (при применении антибиотиков аминопенициллинового ряда);
- специфическая (выпадение одного из синдромов, например, полное отсутствие тонзиллита);
- стёртая (маловыраженная клиника);
- бессимптомная (полное отсутствие клинической симптоматики);
2. По течению:
- неосложненный;
- осложненный;
3. По степени тяжести:
- легкая;
- средняя;
- тяжелая (токсическая).
а) специфические
- разрыв селезенки (бывает редко при значительном увеличении селезёнки и ударах этой области);
- синдром Дункана (редкий Х-сцепленный лимфопролиферативный синдром, проявляется рецидивирующими мононуклеозоподобными симптомами, сопровождаемыми развитием гепатита, нефрита, гемофагоцитарным синдромом, интерстициальной пневмонией, гемоваскулитом. Чаще всего при прогрессировании заканчивается летально);
б) неспецифические
- асфиксия у детей (при надгортанном стенозе и резком увеличении лимфоидного кольца ротоглотки);
- аутоиммунная гемолитическая анемия;
- энцефалит, менингоэнцефалит;
- синдром Гийена-Барре (аутоиммунный полиневрит);
- паралич Бэлла (мимической мускулатуры);
- лимфомы (лимфома Беркитта — наиболее частая опухоль у детей Африканского региона, связанная с ВЭБ, неходжкинские лимфомы, болезнь Ходжкина);
- назофарингеальная карцинома.[2][5][6]
Лабораторная диагностика
- развернутый клинический анализ крови (вначале лейкопения, затем гиперлейкоцитоз, абсолютная и относительная нейтропения, лимфоцитоз, моноцитоз. Характерна небольшая преходящая тромбоцитопения. Наиболее специфичным признаком заболевания является появление атипичных мононуклеаров — это измененные крупные Т-лимфоциты с дольчатым ядром. Диагностическим считается их количество 10% и более);
- общеклинический анализ мочи (изменения малоинформативны, указывают на степень интоксикации);
- биохимические анализы крови (повышение АЛТ и АСТ, иногда — общего билирубина. Следует понимать, что повышение АЛТ и АСТ является частью проявления заболевания и не всегда плохо — это защитная реакция организма, проявляющаяся в усилении энергетической продукции);
- серологические реакции (наибольшее значение в современной практике имеют методы выявления антител различных классов к антигенам ВЭБ методом ИФА и нуклеиновых кислот самого возбудителя в реакции ПЦР (крови!). Особо стоит отметить, что обнаружение лишь антител класса G к ядерным, капсидным и ранним протеинам вируса при отсутствии антител класса М (и тем более характерных клинических и общелабораторных признаков ВЭБ-инфекции) не является причиной для постановки диагноза активной (персистирующей) ВЭБ-инфекции и назначения дорогостоящего лечения, чем грешат многие недобросовестные «дельцы» от медицины. Используемые ранее методы, основанные на реакциях агглютинации, таких как реакция Гофф-Бауэра, ХД/ПБД (Хенгенуциу-Дейхера/Пауля-Буннеля-Давидсона) в настоящий момент не используются в цивилизованном мире как малоинформативные, трудоёмкие и низкоспецифичные, оставляя нам лишь наследие в виде красивых звучных названий.
Место и лечебно-охранительный режим зависят от степени тяжести процесса и наличия или отсутствия осложнений. Больные с лёгкими формаами заболевания вполне могут проходить лечение дома, средней тяжести и более тяжелые — в инфекционном стационаре, по крайней мере, до нормализации процесса и появления тенденций к выздоровлению.
Показано назначение стола № 15 (общий стол) при лёгких формах или № 2 по Певзнеру (жидкая и полужидкая молочно-растительная пища, не содержащая экстрактивных веществ, богатая витаминами, мясные нежирные бульоны и т. п.), обильное питьё до 3 л/сут. (теплая кипяченая вода, чай).
Рекомендовано ограничение физической активности (при тяжёлых формах — строгий постельный режим).
Достаточно дискутабельным является вопрос о специфическом воздействии на ВЭБ при остром заболевании. Этиотропная терапия показана лишь больным средней (с тенденцией к затяжному течению и осложнениям) и выраженной формами заболевания.
Ввиду того, что её возможности достаточно ограничены отсутствием высокоэффективного средства прямого противовирусного действия (применяются препараты на основе ацикловира и производных, оказывающих лишь частичное влияние на ВЭБ) и нередким развитием герпесвирусного гепатита, их назначение должно быть взвешено и обосновано в каждом конкретном случае. Применение иммуномодуляторов в разгар заболевания следует считать нецелесообразным, т. к. их действие является неспецифичным, малопрогнозируемым и при развитии иммунопатологического гиперпролиферативного процесса при ВЭБ-инфекции может привести к непредсказуемым последствиям. Напротив, в фазе выздоровления их приём может ускорить процесс возвращения иммунного гомеостаза в нормальное русло.
При развитии бактериальных осложнений (тонзиллит) показан приём антибиотиков (исключая аминопенициллиновый ряд, сульфаниламиды, левомицетин, т. к. могут вызвать развитие высыпаний, угнетают кроветворение). В некоторых случаях их назначение может быть оправдано при выявлении резчайшего иммунодефицита (абсолютная нейтропения) даже при отсутствии явного гнойного процесса.
Читайте также: Пенициллин в таблетках, аналоги пенициллина, заменители пенициллина в ампулах
Патогенетическая терапия включает все основные звенья общего патопроцесса: снижение повышенной температуры тела, поливитамины, гепатопротекторы по показаниям, дезинтоксикация и т. п.
При тяжелых формах возможно назначение глюкокортикостероидов, проведение комплекса реанимационных мероприятий.[1][3][4]
За переболевшими инфекционным мононуклеозом устанавливается медицинское наблюдение сроком 6 месяцев (в случаях тяжелого течения — до 1 года).
В первый месяц каждые 10 дней показан осмотр инфекциониста, сдача клинического анализа крови с лейкоцитарной формулой, АЛТ.
Далее при нормализации показателей осмотр раз в 3 месяца до окончания срока наблюдения, включая анализы крови, 2-кратное тестирование на ВИЧ и УЗИ органов брюшной полости в конце периода наблюдения.
В связи с риском развития осложнений требуется ограничение физической активности, занятий спортом на срок до 6 мес. (в зависимости от тяжести перенесенного заболевания), запрет на выезд в страны и регионы с жарким климатом до 6 мес. (в зависимости от данных лабораторных тестов).
В плане профилактики первичного инфицирования и развития хронического заболевания (учитывая всеобщий характер инфицированности) можно рекомендовать лишь ведение здорового образа жизни, исключение употребления наркотиков и рискованного сексуального поведения, занятие физкультурой и спортом.[1][2][3]
Специфической профилактики не существует, ведутся эксперименты с вакциной.
- Александрова Н. В. Иммуно-патогенетические аспекты ВЭБ-инфекции у детей: автореф. дис. . канд. мед. наук /Н. В. Александрова. — СПб., 2002.-24 с.
- Антонов В. С. Автоматизация гематологического анализа. Интерпретация показателей гемограммы / В. С. Антонов, Н. В. Богомолова, А. С. Волков. Саратов: Изд-во Сарат. мед. ун-та, 2008. — 200 с.
- Инфекционный мононуклеоз (болезнь Филатова) у детей и подростков / В.Е. Поляков и др. // Эпидемиология и инфекционные болезни 1998. — № 5. -С. 50-54.
- Исаков В. А. Герпесвирусные инфекции человека: руководство для врачей / В. А. Исаков, Е. И. Архипова, Д. В. Исаков. СПб. — 2006. — 302 с.
- David A. Persistence of Epstein-Barr Virus Origins of Associated Lymphomas / David A. Thorley–Lawson, Ph. D. // N. England J Med. 350. 2004
- Paul G. Murray and Lawrence S. Yong. Epstein-Barr Virus infection: basis malignancy and potencial for therapy / G. Paul // ISSN, November. 2001
- Jeffrey I. Cohen. Optimal Treatment for Chronic Active Epstein-Barr Virus Disease. Pediatr Transplant. 2009 Jun; 13(4): 393–396
- Hem C. Jha, Yonggang Pei, Erle S. Robertson. Epstein–Barr Virus: Diseases Linked to Infection and Transformation. Front Microbiol. 2016; 7: 1602
Источник: https://ProBolezny.ru/mononukleoz-infekcionnyy/
Инфекционный мононуклеоз
Инфекционный мононуклеоз (иначе называемый доброкачественным лимфобластозом, болезнью Филатова) представляет собой острую вирусную инфекцию, характеризующуюся преимущественным поражением ротоглотки и лимфоузлов, селезенки и печени. Специфическим признаком заболевания является появление в крови характерных клеток – атипичных мононуклеаров. Возбудителем инфекционного мононуклеоза является вирус Эпштейна-Барр, относящийся к семейству герпесвирусов. Его передача от больного осуществляется аэрозольным путем. Типичными симптомами инфекционного мононуклеоза выступают общеинфекционные явления, ангина, полиаденопатия, гепатоспленомегалия; возможны пятнисто-папулезные высыпания на различных участках кожи.
Инфекционный мононуклеоз (иначе называемый доброкачественным лимфобластозом, болезнью Филатова) представляет собой острую вирусную инфекцию, характеризующуюся преимущественным поражением ротоглотки и лимфоузлов, селезенки и печени.
Специфическим признаком заболевания является появление в крови характерных клеток – атипичных мононуклеаров. Распространение инфекции – повсеместное, сезонность не выявлена, отмечается повышенная заболеваемость в пубертатный период (девушки 14-16 лет и юноши 16-18 лет).
Заболеваемость после 40 лет крайне редка, исключение составляют ВИЧ-инфицированные лица, у которых может развиться манифестация латентно существующей инфекции в любом возрасте.
В случае заражения вирусом в раннем детском возрасте заболевание протекает по типу острой респираторной инфекции, в более старшем возрасте – без выраженной симптоматики. У взрослых клиническое течение заболевания практически не отмечается, поскольку у большинства к 30-35 годам сформирован специфический иммунитет.
Инфекционный мононуклеоз вызывается вирусом Эпштейна-Барр (ДНК-содержащий вирус рода Lymphocryptovirus). Вирус относится к семейству герпесвирусов, но в отличие от них не вызывает гибели клетки-хозяина (вирус преимущественно размножается в В-лимфоцитах), а стимулирует ее рост. Помимо инфекционного мононуклеоза вирус Эпштейна-Барр вызывает лимфому Беркитта и карциному носоглотки.
Резервуаром и источником инфекции является больной человек или носитель инфекции. Выделение вируса больными людьми происходит, начиная с последних дней инкубационного периода, и продолжается 6-18 месяцев. Вирус выделяется со слюной. У 15-25 % здоровых людей с положительным тестом на специфические антитела возбудитель обнаруживается в смывах из ротоглотки.
Механизм передачи вируса Эпштейна-Барр – аэрозольный, преимущественный путь передачи – воздушно-капельный, возможна реализация контактным путем (поцелуи, половые контакты, грязные руки, посуда, предметы быта). Кроме того, вирус может быть передан при переливании крови и интранатально от матери к ребенку.
Люди обладают высокой естественной восприимчивостью к инфекции, но при заражении преимущественно развиваются легкие и стертые клинические формы. Незначительная заболеваемость среди детей до года говорит об имеющем место врожденном пассивном иммунитете.
Тяжелому течению и генерализации инфекции способствует иммунодефицит.
Вирус Эпштейна-Барр вдыхается человеком и поражает клетки эпителия верхних дыхательных путей, ротоглотки (способствуя развитию умеренного воспаления в слизистой оболочке), оттуда возбудитель с током лимфы попадает в регионарные лимфоузлы, вызывая лимфаденит.
При попадании в кровь вирус внедряется в В-лимфоциты, где начинает активную репликацию. Поражение В-лимфоцитов приводит к формированию специфических иммунных реакций, патологической деформации клеток. С током крови возбудитель распространяется по организму.
В связи с тем, что внедрение вируса происходит в иммунные клетки и значимую роль в патогенезе играют иммунные процессы, заболевание относят в СПИД-ассоциированным.
Вирус Эпштейна-Барр сохраняется в организме человека на всю жизнь, периодически активируясь на фоне общего снижения иммунитета.
Инкубационный период колеблется в широких пределах: от 5 дней до полутора месяцев. Иногда могут отмечаться неспецифические продромальные явления (слабость, недомогание, катаральные симптомы).
В таких случаях идет постепенное нарастание симптоматики, недомогание усиливается, температура поднимается до субфебрильных значений, отмечается заложенность носа, першение в горле.
При осмотре выявляется гиперемия слизистой ротоглотки, миндалины могут быть увеличены.
В случае острого начала заболевания развивается лихорадка, озноб, повышение потоотделения, отмечается симптоматика интоксикации (ломота в мышцах, головная боль), больные жалуются на боль в горле при глотании. Лихорадка может сохраняться от нескольких дней до месяца, течение (тип лихорадки) может приобретать различное.
Спустя неделю заболевание обычно переходит в фазу разгара: проявляется вся основная клиническая симптоматика (общая интоксикация, ангина, лимфоаденопатия, гепатоспленомегалия).
Состояние больного обычно ухудшается (усугубляются симптомы общей интоксикации), в горле характерная картина катаральной, язвенно-некротической, пленчатой или фолликулярной ангины: интенсивная гиперемия слизистой оболочки миндалин, желтоватые, рыхлые налеты (иногда по типу дифтерийных).
Гиперемия и зернистость задней стенки глотки, фолликулярная гиперплазия, возможны кровоизлияния слизистой.
В первые же дни заболевания возникает полиаденопатия. Увеличение лимфоузлов возможно обнаружить практически в любой доступной для пальпаторного исследования группе, чаще всего поражаются затылочные, заднешейные и подчелюстные узлы. На ощупь лимфоузлы плотные, подвижные, безболезненные (либо болезненность выражена слабо). Иногда может отмечаться умеренный отек окружающей клетчатки.
В разгар заболевания у большинства больных развивается гепатолиенальный синдром – печень и селезенка увеличены, может проявляться желтушность склер, кожных покровов, диспепсия, потемнение мочи.
В некоторых случаях отмечаются пятнисто-папулезные высыпания разнообразной локализации.
Сыпь кратковременная, не сопровождается субъективными ощущениями (зуд, жжение) и не оставляет после себя каких-либо остаточных явлений.
Разгар заболевания занимает обычно около 2-3 недель, после чего происходит постепенное стихание клинической симптоматики и наступает период реконвалесценции. Температура тела нормализуется, признаки ангины исчезают, печень и селезенка возвращаются к своему нормальному размеру. В некоторых случаях в течение нескольких недель могут сохраняться признаки аденопатии и субфебрилитет.
Инфекционный мононуклеоз может приобретать хроническое рецидивирующее течение, в результате чего продолжительность заболевания увеличивается до полутора и более лет.
Течение мононуклеоза у взрослых обычно постепенное, с продромальным периодом и меньшей выраженностью клинической симптоматики.
Лихорадка редко продолжается более 2 недель, лимфоаденопатия и гиперплазия миндалин выражена слабо, однако чаще отмечаются симптомы, связанные с функциональным расстройством работы печени (желтуха, диспепсия).
Осложнения инфекционного мононуклеоза преимущественно связаны с развитием присоединившейся вторичной инфекции (стафилококковые и стрептококковые поражения).
Может возникнуть менингоэнцефалит, обструкция верхних дыхательных путей гипертрофированными миндалинами. У детей может отмечаться тяжелый гепатит, иногда (редко) формируется интерстициальная двусторонняя инфильтрация легких.
Также к редким осложнениям относят тромбоцитопению, перерастяжка лиенальной капсулы может спровоцировать разрыв селезенки.
Неспецифическая лабораторная диагностика включает тщательное исследование клеточного состава крови. Общий анализ крови показывает умеренный лейкоцитоз с преобладанием лимфоцитов и моноцитов и относительной нейтропенией, сдвиг лейкоцитарной формулы влево.
В крови появляются крупные клетки разнообразной формы с широкой базофильной цитоплазмой – атипичные мононуклеары. Для диагностики мононуклеоза значимо увеличение содержания этих клеток в крови до 10-12%, нередко их количество превышает 80% всех элементов белой крови.
При исследовании крови в первые дни мононуклеары могут отсутствовать, что, однако, не исключает диагноз. Иногда формирование этих клеток может занимать 2-3 недели.
Картина крови обычно постепенно приходит в норму в периоде реконвалесценции, при этом атипичные мононуклеары нередко сохраняются.
Специфическая вирусологическая диагностика не применяется в силу трудоемкости и нерациональности, хотя возможно выделить вирус в смыве из ротоглотки и идентифицировать его ДНК с помощью ПЦР. Существуют серологические методы диагностики: выявляются антитела к VCA- антигенам вируса Эпштейна-Барр.
Сывороточные иммуноглобулины типа М нередко определяются еще в период инкубации, а в разгар заболевания отмечаются у всех больных и исчезают не ранее 2-3 дней после выздоровления. Выявление этих антител служит достаточным диагностическим критерием инфекционного мононуклеоза.
После перенесения инфекции в крови присутствуют специфические иммуноглобулины G, сохраняющиеся пожизненно.
Больные инфекционным мононуклеозом (или лица с подозрением на эту инфекцию) подвергаются трехкратному (в первый раз — в период острой инфекции, и с интервалом в три месяца – еще дважды) серологическому исследованию на предмет выявления ВИЧ-инфекции, поскольку при ней также может отмечаться наличие мононуклеаров в крови. Для дифференциальной диагностики ангины при инфекционном мононуклеозе от ангин другой этиологии необходима консультация отоларинголога и проведение фарингоскопии.
Инфекционный мононуклеоз легкого и среднетяжелого течения лечится амбулаторно, постельный режим рекомендован в случае выраженной интоксикации, тяжелой лихорадки. При имеющих место признаках нарушения функции печени, назначается диета №5 по Певзнеру.
Читайте также: Лечение кашля с помощью боржоми с молоком: рецепты, пропорции, противопоказания
Этиотропное лечение в настоящее время отсутствует, комплекс показанных мероприятий включает дезинтоксикационную, десенсибилизационную, общеукрепляющую терапию и симптоматические средства в зависимости от имеющейся клиники. Тяжелое гипертоксическое течение, угроза асфиксии при пережатии гортани гиперплазированными миндалинами являются показанием к кратковременному назначению преднизолона.
Антибиотикотерапия назначается при некротизирующих процессах в зеве с целью подавления местной бактериальной флоры и профилактики вторичных бактериальных инфекций, а также в случае имеющихся осложнений (вторичные пневмонии и др.).
В качестве препаратов выбора назначают пенициллины, ампициллин и оксациллин, антибиотики тетрациклинового ряда. Сульфаниламидные препараты и хлорамфеникол противопоказаны ввиду побочного угнетающего действия на кроветворную систему.
Разрыв селезенки является показанием к экстренной спленэктомии.
Неосложненный инфекционный мононуклеоз имеет благоприятный прогноз, опасные осложнения, способные его значительно усугубить, при этом заболевании возникают достаточно редко. Имеющие место остаточные явления в крови являются поводом к диспансерному наблюдению в течение 6-12 месяцев.
Профилактические мероприятия, направленные на снижение заболеваемости инфекционным мононуклеозом, сходны с таковыми при острых респираторных инфекционных заболеваниях, индивидуальные меры неспецифической профилактики заключаются в повышении иммунитета, как с помощью общих оздоровительных мероприятий, так и с применением мягких иммунорегуляторов и адаптогенов при отсутствии противопоказаний. Специфическая профилактика (вакцинация) для мононуклеоза не разработана. Меры экстренной профилактики применяются по отношению к детям, общавшимся с больным, заключаются в назначении специфического иммуноглобулина. В очаге заболевания производится тщательная влажная уборка, личные вещи подвергаются дезинфекции.
Источник: https://www.KrasotaiMedicina.ru/diseases/infectious/monocytic-angina
Причины, симптомы, диагностика и лечение инфекционного мононуклеоза
Инфекционный мононуклеоз – это острое вирусное заболевание. При таком недуге можно отметить поражение ротоглотки, печени, селезенки и лимфатических узлов. В крови замечаются атипичные мононуклеары.
Раздражителем выступает вирус Эпштейна-Барра. Передача происходит аэрозольным путем. Если характер мононуклеоза инфекционный, то лечение начинать незамедлительно.
При игнорировании симптоматики возможно осложнение.
Причины инфекционного мононуклеоза
Причиной недуга служит раздражитель лимфотропный вирус Эпштейна-Барра. Он имеет отношение к семейству герпетических вирусов. Характеризуется онкогенными свойствами. Он может пожизненно пребывать в организме человека. Обладает двумя молекулами ДНК. Выделяется из ротоглотки в течение полутора лет после первичного заражения.
У большого количества взрослых людей определяют гетерофильные антитела к этому вирусу, что говорит о хроническом заражении. Вирус попадает в организм человека вместе со слюной. Первым делом поражается ротоглотка. Оказывается прямое воздействие на иммунные функции.
Патогенез инфекционного мононуклеоза
Этот вирус вдыхается человеком. После этого поражаются верхние дыхательные пути, ротоглотка. После этого появляется небольшой воспалительный процесс на слизистой оболочке. Оттуда вирус проникает в лимфоузлы и провоцирует лимфаденит. Этот вирус остается в организме человека на всю жизнь и время от времени проявляется из-за ослабленного иммунитета.
Пути передачи инфекции
Вирус Эпштейна-Барра – это часто встречающийся вид семейства герпевирусов. Именно по этой причине данное заболевание встречается так часто и в любой стране. Обычно вспышки заболевания отмечаются в осенне-весеннее время, когда иммунитет человека понижен.
Заболевание страшно для всех возрастов. Но малыши грудничкового возраста болеют очень редко. После перенесенного заболевания у людей вырабатывается очень крепкий иммунитет. Клиника зависит от пола человека, возрастной категории и состояния иммунной системы.
О том, как передается мононуклеоз, знают не все. Источники инфекции – это носители вируса, а также больные с типичными или стертыми формами недуга. Вирус передается воздушно-капельным путем или посредством инфицирования слюны. Очень редко заражение бывает от матери к ребенку. Зараза может передаваться через совместные предметы быта.
Симптомы инфекционного мононуклеоза
Симптомы мононуклеоза могут быть различными в зависимости от формы течения болезни.
Симптомы острой формы
Во время острого мононуклеоза симптомы более выраженные. Время инкубации длится от 7 до 10 суток. В продромальном периоде люди испытывают:
- тошноту;
- рвоту;
- слабость;
- боли в горле;
- чрезмерную утомляемость.
С течением времени плохие признаки начинают усугубляться. У больного повышается температура, увеличиваются лимфоузлы, усугубляется носовое дыхание, возникают признаки ангины. Спустя 7 суток печень увеличивается в размерах.
У некоторых людей начинают припухать веки, наблюдается отечность шейной клетчатки. Поражение ротоглотки – это самый ярко выраженный симптом. Также возникает кожная сыпь. Прогрессирование островоспалительного процесса сопровождается увеличением гланд. Из-за этого затрудняется дыхание и, как следствие, изменяется тембр голоса. Человек дышит полуоткрытым ртом, появляются хрипы.
Острый инфекционный мононуклеоз у взрослых не сопровождается выделениями из носа. Наблюдается отечность задней стенки глотки. У большей части пациентов на миндалинах появляется налет. Он сплошной в первые сутки, а в дальнейшем появляются полоски. Вместе с такими полосками ухудшается самочувствие пациента, и повышается температура тела.
Практически в 100% случаев отмечается увеличение печени и селезенки. Размеры органов начинают меняться уже с первых дней инфицирования. Наибольшие размеры отмечаются на 4-10 сутки. Эпидермис приобретает желтоватый оттенок. К концу первого месяца печенка становится нормального размера.
Селезенка также становится предельного размера на 4-10 сутки. Сыпь при мононуклеозе может иметь кореподобный или скарлатинозный характер. Иногда между мягким и твердым небом отмечаются экзантемы.
Со стороны сердца и сосудов у людей не отмечается особых нарушений. Возможно в редких случаях проявления систолического шума, приглушенность сердечных биений и тахикардия. По мере спада островоспалительного процесса все отрицательные симптомы проходят.
Обычно все симптомы болезни проходят спустя 2-4 недели. Но приход в норму размеров органов может продолжаться еще пару месяцев.
Симптомы хронической формы
Мононуклеоз у взрослых может быть также в хронической форме. Болезнь проявляется при ослабленном иммунитете. Причиной недуга также может стать продолжительное употребление некоторых препаратов.
Клинические проявления могут быть самыми различными. У некоторых пациентов наблюдается увеличение селезенки, у некоторых увеличиваются лимфоузлы, у остальных наблюдается воспаление печени. Температура тела может повышаться. Увеличение селезенки происходит до меньших размеров, чем при острой форме.
Больные очень часто имеют такие жалобы:
- слабость;
- сонливость;
- проблемы со сном;
- головные или мышечные боли;
- чрезмерная утомляемость.
Не так часто появляются боли в животе и тошнота. У некоторых пациентов возникают покраснения с высыпаниями в области губ. Но сыпь может распространяться и на другие участки тела. Возбудитель этого заболевания может стать причиной развития синдрома хронической усталости.
С какими болезнями можно спутать?
Инфекционный мононуклеоз могут путать с:
- ОРВИ аденовирусной природы;
- дифтерией ротоглотки;
- вирусным гепатитом;
- острым лейкозом.
Максимальная сложность появляется при дифференциальной диагностике заболевания и острой респираторно-вирусной инфекции аденовирусного характера, сопровождающейся наличием проявляющегося мононуклеарного синдрома. Свойственными признаками служат насморк, покашливания, конъюнктивит, хрипота в легких. Эти признаки не характерны для железистой лихорадки.
Также при ОРВИ печень и селезенка редко становятся большими в объеме. Атипичные мононуклеары определяются лишь в незначительных количествах. Определение диагноза происходит только после серологических исследований.
Осложнения инфекционного мононуклеоза
Обычно осложнения прогрессируют очень редко, но они крайне тяжелые. Последствия болезни таковы:
- гепатит;
- миокардит;
- параличи;
- отек слизистой оболочки и миндалин;
- поперечный миелит;
- разрыв селезенки;
- интерстициальная пневмония;
- менингит;
- психоз;
- аутоиммунная анемия;
- поражение периферической нервной системы.
При возникновении осложнений лечение антибиотиками и ампициллином всегда провоцирует кожные высыпания.
Диагностика инфекционного мононуклеоза
При определении диагноза большую роль играют лабораторные исследования крови. Общий анализ крови показывает незначительный лейкоцитоз с преобладанием лейкоцитов и моноцитов. Когда берется анализ на мононуклеоз в составе крови наблюдаются крупные клетки различной формы. Их принято называть атипичными мононуклеарами.
Для определения диагноза мононуклеоз достаточно повышения количества таких клеток на 12%. В первые дни может не иметься таких клеток, но это не исключает заболевания. Образование таких клеток может занимать до трех недель.
При определении диагноза не применяется специальная вирусологическая диагностика, так как это довольно трудоемкий процесс. Но возможность выявить вирус в ротоглотке и определить его ДНК при помощи ПЦР. Также есть серологические способы диагностики.
Определяются антитела к VGA- антигенам вируса Энштейна-Барр. Люди, зараженные болезнью, подвергаются трехкратному серологическому исследованию на предмет определения ВИЧ-инфекции.
Для дифференциальной диагностики ангины при инфекционном мононуклеозе от заболевания другой природы необходима консультация отоларинголога и сеанс фарингоскопии.
Лечение инфекционного мононуклеоза
При неосложненном ходе недуга показана амбулаторная терапия. Если же форма среднетяжелая или тяжелая, то показан стационар. Госпитализация проводится и по эпидемиологическим показаниям, независимо от формы течения недуга.
Сегодня не существует таких препаратов, которые могли бы воздействовать на саму причину недуга, то есть вирус Энштейна-Барра и выводить его из организма человека. Излечение устремлено на улучшение состояния пациента. Принимаются препараты, которые поддерживают защитные силы организма и предотвращают отрицательные последствия.
В острый период заболевания пациент должен пребывать в состоянии покоя. Показаны постельный режим, обильное питье. Пить рекомендуется морс, компот, некрепкий чай. Чтобы избежать бактериальных осложнений необходимо трижды в день полоскать ротовую полость антисептическими растворами. Высокоэффективными являются:
- раствор фурацилина;
- раствор хлоргексидина;
- отвар ромашки.
Физиотерапия при лечении болезни не используется. Облучение ультрафиолетом или магнитотерапия провоцируют дополнительную активизацию клеточного звена иммунной системы. Такими методами возможно пользоваться только после нормализации размеров лимфатических узлов.
При терапии недуга назначаются такие медикаменты:
- Противовирусные препараты. Эти средства усиливают производство собственного противовирусного интерферона. (Ацикловир, Циклоферон, Тилорон, Валацикловир). Противопоказаны беременным.
- Интерферон альфа человеческий – вводится для усиления иммунитета.
- Жаропонижающие препараты. Эта группа средств приводит в норму температуру тела больного. Обычно показаны Ибупрофен или Нимесулид.
- Антибиотики. Эта группа медикаментов назначается при среднетяжелой или тяжелой формах болезни. Лекарства помогают предотвратить бактериальные осложнения. Прописывают Амоксициллин, Азитромицин или Цефтриаксон.
- Глюкокортикоиды. Эта группа средств подавляет пролиферацию иммунных клеток. Также после приема температура тела идет на спад. Прописывают Дексаметазон или Преднизолон.
- Растворы для введения в вену. Характеризуются дезинтоксикационным действием. После внедрения улучшается течение недуга. Показаны Физраствор или Декстроза.
- Противогрибковые препараты. Показаны при проявлении грибковых осложнений. Эффективны такие лекарства, как Флуконазол или Нистатин.
Возможно лечение народными средствами, но перед их использованием проконсультироваться с врачом.
Терапия при беременности устремлена на борьбу с симптоматикой и совершается при помощи медикаментов, которые не опасны для малыша. Такими служат:
- Интерферон человеческий в виде ректальных свечей;
- Фолиевая кислота;
- Троксевазин в капсулах;
- витамины группы В и Е;
- препараты кальция – пантотенат, оротат.
Обычно терапия длится от двух недель до месяца. После пережитого заболевания человек должен пребывать под диспансерным контролем у специалиста в течение года. Каждые три месяца проводят лабораторные анализы, которые включают биохимический и общий анализ крови. При необходимости делают выявление антител к вирусу Эпштейна-Барра в крови.
Читайте также: Инструкция к применению сиропа коделак бронхо для избавления от кашля
Прогноз и профилактика инфекционного мононуклеоза
Неосложненная форма патологии имеет хороший прогноз. Тяжелые последствия, которые могут проявиться во время его течения, возникают крайне редко. При остаточных явлениях в крови необходимо наблюдаться в диспансере в течение от полугода до года.
Профилактические действия, направленные на понижение заболеваемости инфекционным моникулезом, сходными с теми, которые проводятся при респираторных болезнях.
Важно повышение иммунной системы при помощи оздоровительных процедур. Также показан прием мягких иммунорегуляторов и адаптогенов. Принимать их возможно только при отсутствии запретов к применению.
Специальной профилактики, то есть вакцинации, не существует.
Мера оперативной профилактики заключается в принятии иммуноглобулина. В очаге инфицирования постоянно проводится влажная уборка. Все личные вещи обязательно дезинфицировать.
Инфекционный мононуклеоз – это серьезное заболевание, которое может стать причиной тяжелых последствий при халатном отношении. Это заразная болезнь, поэтому важно соблюдать все правила гигиены.
Еще больше полезных статей о ЛОР заболеваниях можете найти на сайте https://lor-uhogorlonos.ru/
Источник: https://zen.yandex.ru/media/id/59f9a0235a104fe1e0d6eaf6/5b4f0470e1fcf500a9deb36f
Симптомы и лечение атипичного мононуклеоза у детей и взрослых
Атипичный мононуклеоз – это инфекционный мононуклеоз, который проявляет себя не характерным образом или протекает в скрытой форме. Диагностика осложняется не типичностью симптоматики. Выявить болезнь достаточно сложно. В этом и заключается опасность – осложнения могут проявить себя внезапно, в то время как человек и не подозревает о заражении.
Что такое атипичный мононуклеоз
Инфекционный мононуклеоз – заболевание, вызываемое вирусом Эпштейна-Барр (герпес 4 типа). Оно может иметь две формы – обычную и атипичную.
При обычном мононуклеозе симптомы напоминают признаки простудного заболевания или ангины. Первые проявления недуга могут начаться только через 3 недели после попадания вируса в организм.
Характерные признаки мононуклеоза у взрослых и детей:
- слабость и недомогание;
- головокружение и головная боль;
- ломота в суставах и костях;
- увеличение лимфатических узлов;
- обострение простого герпеса;
- боли в горле;
- увеличение размеров печени и селезёнки.
При атипичной форме клиническая картина отличается. Признаки могут отсутствовать, или присутствовать сразу все в острой форме. Само название «атипичный» подразумевает, что болезнь проявляется не характерным для себя образом.
Причины возникновения атипичной формы
Точные и достоверные причины развития атипичного мононуклеоза у взрослых и у детей неизвестны. Механизм заражения при стандартной и атипичной форме ничем не отличается. Возбудитель болезни – вирус Эпштейна-Барр. В группе риска люди со сниженной иммунной защитой организма. Однако даже здоровые люди не застрахованы от развития инфекционного заболевания.
При хронической атипичной форме вирус проникает в здоровые клетки «хозяина», находится в них и размножается в течение длительного периода. При этом здоровая клетка не отмирает.
При острой форме патологии вирус проникает в лимфоциты и разрушает их изнутри. Вследствие разрушения лимфоцита вирус быстро проникает в ткани и органы.
Однажды попадая в организм, вирус Эпштейна-Барр навсегда встраивается в клетки. Он начинает активно размножаться только при снижении защитной функции организма при различных болезнях, стрессах и из-за других причин.
По данным исследований этот вирус имеет специфический набор генов и способность приспосабливаться, обеспечивая себе выживаемость. Вылечить мононуклеоз, т. е. полностью уничтожить вирус, невозможно. Однако можно остановить его размножение в клетках.
Способность приспосабливаться проявляется таким образом:
- Вирус производит вещества, подобные собственным веществам человеческого организма, которые отвечают за ответ иммунной системы на возбудитель болезни. Таким образом, иммунная система не может дать адекватный ответ.
- Вирус продуцирует белки, которые не дают Т-лимфоцитам (естественным клеткам-киллерам) работать на уничтожение патогенных организмов.
- Вирус проходит процесс мутации и клетки иммунной системы не способны распознать его.
После попадания герпесвируса в организм и после полного излечения мононуклеоза специфические иммуноглобулины будут сохраняться в крови всегда.
Особенности в симптоматике
Атипичный мононуклеоз – такая форма заболевания, при которой симптомы отличаются от стандартного протекания болезни. Мононуклеоз и так нуждается в тщательной диагностике, так как его легко спутать с некоторыми другими состояниями. В случае атипичного типа такой риск ещё выше.
Есть несколько форм атипичного протекания болезни:
- Стёртая форма – симптомы практически не выражены, заболевание проходит быстро. Жалобы пациента – слабость, небольшие боли в горле, незначительно повышенная температура, ломота в костях и суставах, небольшое увеличение лимфатических узлов (в особенности – в затылочной области). Такая форма характерна для детей до 9-10 лет. Изменения в ротоглотке и носоглотке отсутствуют или минимальны. Если при обычном мононуклеозе увеличение печени и селезёнки происходит к концу первой недели, то при стёртой форме эти изменения отсутствуют.
- Висцеральная или острая – симптомы ярко выражены, температура выше 38,5, присоединяется вторичная инфекция, возникают тяжёлые осложнения и поражение разных органов. О болезни узнают из-за нарушений в работе внутренних органов или нервной системы. Этот тип чаще развивается у людей в возрасте от 20 лет.
- Бессимптомная или хроническая – клинические проявления отсутствуют, болезнь обнаруживается только при прохождении детального обследования и сдаче анализов. У взрослых симптомы могут отсутствовать полностью. У детей может присутствовать некоторая слабость, повышенная утомляемость, иногда – нарушения дефекации (понос, запор), тошнота.
Хроническое, стертое и бессимптомное (латентное) течение вируса Эпштейна-Барр (ВЭБ)
Методы диагностики
- Необходимость конкретных методов диагностики инфекционного мононуклеоза у детей и взрослых определяется формой заболевания.
- При сборе анамнеза и опросе пациента обращают внимание на присутствие вируса Эпштейна-Барр в прошлом, или на наличие контактов с заражёнными в течение последних 2 месяцев.
- Затем врач терапевт производит визуальный осмотр (горла, миндалин, носа, кожи) и пальпацию лимфоузлов, печени и селезёнки.
- Так как при атипичной форме инфекционного мононуклеоза многие симптомы слабо выражены или полностью отсутствуют, то при подозрении на мононуклеоз необходимо проводить целый спектр анализов:
- общий анализ крови;
- биохимический анализ крови;
- общий анализ мочи;
- иммуноферментный анализ (ИФА);
- полимеразная цепная реакция (ПЦР);
- УЗИ печени и селезёнки.
При стёртом и бессимптомном виде все вышеперечисленные анализы на мононуклеоз являются обязательными. Эти варианты болезни могут протекать практически незаметно для пациента. Выявить возбудитель и причину заболевания можно только при помощи лабораторных анализов. Их проведение необходимо, так как неявная клиническая картина может стать причиной неверного диагноза и некорректно назначенного лечения. В первую очередь важно получить развёрнутый анализ крови. Атипичные мононуклеары – для инфекционного мононуклеоза характерный признак.
Диагностика вируса Эпштейна-Барр (ВЭБ): анализ крови, ДНК, ПЦР, печеночные пробы
При висцеральном (или острой) мононуклеозе пациента направляют в стационар. Симптомы развиваются достаточно стремительно, и заболевание не является скрытым. Состояние пациента острое, поражаются многие органы и системы.
Постановка диагноза, обычно, не составляет проблемы. Однако для полной уверенности пациент должен сдать анализы из стандартного списка.
Из-за того, что при висцеральной форме страдают разные органы и могут присоединяться различные инфекции, назначают прохождение дополнительных тестов.
Методы диагностики при висцеральном атипичном мононуклеозе:
- анализы на различные бактерии;
- анализ на различные виды гепатита;
- электрокардиограмма;
- рентген лёгких, носовых пазух;
- электроэнцефалограмма;
- УЗИ поражённых органов.
Диагностика должна быть комплексной. Рекомендовано получить консультацию таких специалистов: невропатолог, гематолог, окулист, дерматолог, отоларинголог, инфекционист.
Серология, ИФА, ПЦР при вирусе Эпштейна-Барр. Положительный и отрицательный результат
Лечение
Лечение инфекционного мононуклеоза направлено на устранение симптомов и борьбу с самим вирусом. Схема терапии при атипичной форме болезни может быть такой же или отличаться.
При стёртом и хроническом виде терапевтические меры направлены на основные проявления – полоскания и леденцы для горла, укрепление иммунитета за счёт приёма иммуномодуляторов и витаминных препаратов, соблюдение диеты для снятия излишней нагрузки с организма и также укрепления иммунной защиты. Противовирусные препараты могут не назначаться. Необходимость в таких медикаментах будет зависеть от активности вируса.
Висцеральная форма протекает тяжело, к мононуклеозу добавляется целый список осложнений и последствий. Поэтому и лечение должно быть комплексным, и включать в себя приём разных препаратов:
- Жаропонижающие медикаменты (если температура тела превышает 38,5 градусов и не средства на основе ацетилсалициловой кислоты).
- Противовоспалительные (для устранения воспаления в горле).
- Противовирусные средства (для борьбы с вирусом Эпштейна-Барр).
- Антибактериальные препараты (только при присоединении бактериальной инфекции).
- Витаминные комплексы и иммуномодуляторы.
- Желчегонные и гепатопротекторы (при нарушениях в работе печени).
- Гормональные препараты (при значительной интоксикации).
- Антигистаминные средства (при выраженной аллергической реакции).
Антигистаминные препараты, гепатопротекторы, сорбенты, диета при мононуклеозе и ВЭБ
Так как при висцеральной форме могут быть поражены самые различные органы и системы, то и соответствующее лечение подбирать и назначать может только специалист, имеющий квалификацию в необходимой области.
При всех типах мононуклеоза важно вовремя обратиться к врачу и следовать полученным рекомендациям, а не заниматься самолечением. Несмотря на сходную клиническую картину, это заболевание отличается от обычной простуды или ОРЗ.
Время лечения может варьироваться в зависимости от тяжести состояния пациента. Период реконвалесценции (выздоровления) составляет от 2 недель до 1 месяца.
Лечение вируса Эпштейна-Барр (ВЭБ) у детей и взрослых. Длительность и схема лечения при ВЭБ
Осложнения
Осложнения при мононуклеозе возникают не часто. Это утверждение также верно, когда речь идёт о стёртой и бессимптомных вариантах атипичной формы.
Чаще осложнения возникают при остром, висцеральном типе. Для него характерно поражение органов и систем:
- сердечно-сосудистая (миокардит);
- кровеносная (аутоиммунная анемия, тромбоцитопения);
- нервная (менингоэнцефалит, паралич черепных нервов, другие параличи, психосенсорные расстройства);
- печень (увеличение органа, гепатит);
- селезёнка (увеличение и разрыв органа);
- иммунная система (иммунодефицит);
- органы дыхательной системы (пневмония, обструкция бронхов).
Некоторые из осложнений атипичного мононуклеоза опасны не только для здоровья пациента, но и для жизни. Именно поэтому важно провести тщательную диагностику и серьёзно подходить к лечению, не только соблюдая рекомендации врача, но и не игнорируя тревожные симптомы.
Опасные последствия атипичного мононуклеоза развиваются редко. Один из самых часто встречающихся из них (при редкости оных) – разрыв селезёнки. Характерные симптомы – резкие и сильные боли в животе, рвота, тошнота, головокружение и потеря сознания.
Атипичный мононуклеоз – это тот же мононуклеоз, но с отличием от стандартной клинической картины. Его не всегда легко распознать. А отсутствие вовремя назначенного лечения чревато серьёзными последствиями. Иногда вплоть до летального исхода. Поэтому не стоит игнорировать продолжительные симптомы плохого самочувствия. Своевременное обращение к врачу поможет избежать опасных осложнений.
Источник: https://herpes.center/bolezni/atipichnyj-mononukleoz


